УПРАЖНЕНИЯ ПРИ ОСТЕОХОНДРОЗЕ
По статистике около 80% людей испытывали боль в спине хотя бы раз в жизни. Из них 20% живут с хронической болью более 3-х месяцев. Обычно боль в спине связана с перегрузкой позвоночника при относительной слабости мышц спины. При этом происходят микротравмы, в позвоночнике и окружающих тканях ускоренно идут процессы «износа». При раздражении нервных окончаний в этих тканях или сдавлении нервных корешков, отходящих от спинного мозга, возникает боль.
Боль является предупреждающим сигналом и ограждает от воздействий, наносящих вред. Сначала боль возникает при движении, изменении позы и проходит в покое.
ПОЛЕЗНЫЕ СОВЕТЫ ПРИ ОСТЕОХОНДРОЗЕ:
1. НЕОБХОДИМО ИЗБЕГАТЬ ПЕРЕГРУЗОК, СЛЕДИТЬ ЗА ПРАВИЛЬНЫМ ПОЛОЖЕНИЕМ ТЕЛА. Излишний вес увеличивает нагрузку на позвоночник. Не все виды спорта одинаковы полезны. Лучше избегать игровых видов спорта, прыжков и выбирать пешие прогулки, лыжи и плавание – пойдут позвоночнику только на пользу.
2. ПРАВИЛЬНО ОРГАНИЗОВЫВАТЬ СОН, ПИТАНИЕ И ОТДЫХ. Для максимального эффекта выбирайте достаточно жёсткий матрас, а лучшим выбором станет ортопедическая подушка.
3. ПРАВИЛЬНО ОРГАНИЗОВЫВАТЬ СВОЕ РАБОЧЕЕ МЕСТО. Идеальным будет стул с невысоким сиденьем, наклоненным в сторону спинки, которая должна быть выпуклой в месте поясничного отдела позвоночника (или рекомендуется подкладывать валик).
4. ЛЕЧЕБНАЯ ГИМНАСТИКА (ЛФК). Гимнастика формирует крепкий мышечный корсет вокруг позвоночника, поэтому нужно посвящать ей ежедневно 15-25 минут (можно за 2-3 подхода). Комплекс упражнений должен назначаться лечащим доктором в зависимости от интенсивности болей.
Представляем вам комплекс упражнений при остохондрозе, которые не займут много времени, но станут эффективным средством борьбы с неприятными ощущениями в спине.
Берегите себя и будьте здоровы!
Гимнастика при остеохондрозе шейно-грудного отдела позвоночника, видео
С болями в шее и головными болями чаще всего сталкиваются женщины (хотя и сильный пол не застрахован от этой неприятности). В китайской медицине есть идея о том, что наши заболевания напрямую зависят от эмоционального фона. И боли в шее, как правило, связаны с гиперответственностью — необходимостью «нести все на своих плечах».
В китайской медицине есть идея о том, что наши заболевания напрямую зависят от эмоционального фона. И боли в шее, как правило, связаны с гиперответственностью — необходимостью «нести все на своих плечах».
Женщины, которые занимают серьезные должности или развивают свой бизнес, несут ответственность за семью, ухаживают за дальними и близкими родственниками, очень часто сталкиваются с головными болями и быстро к ним привыкают, считая это нормой. В большинстве случаев для избавлений от такой «гиперответственной» головной боли показана гимнастика при грудном остеохондрозе.
Гимнастика при шейно-грудном остеохондрозе
Чтобы разобраться, как работает гимнастика при остеохондрозе шейно-грудного отдела позвоночника, желательно понять механизм формирования этого заболевания. Почему оно возникает?
Остеохондроз — это дегенеративное заболевание межпозвонковых дисков. Из-за того, что диски получают недостаточно питания, они начинают разрушаться. Можно ли повернуть этот процесс вспять? К счастью, да.
Межпозвонковые диски питаются диффузно. Маленькие мышцы, соединяющие позвонок с позвонком, в норме должны сокращаться и расслабляться: тогда они работают, как насос, накачивая питательные вещества в межпозвонковые диски.
Если мышцы по какой-то причине застывают в одном положении — происходит их перенапряжение, — они перестают выполнять функцию насоса, и качество питания дисков снижается. Чем меньше питания, тем хуже себя чувствует диск, его форма меняется, он уплощается, появляются микротрещины, и развивается остеохондроз.
Как только тонус маленьких мышц, соединяющих позвонки (все вместе они называются аутохтонная мускулатура), восстанавливается, они снова начинают сокращаться и расслабляться — питание восстанавливается, и диски начинают регенерировать.
Лечебная гимнастика при остеохондрозе грудного отдела позвоночника поможет справиться с этим заболеванием через обучение мышц адекватно расслабляться.
Гимнастика при остеохондрозе шейно-грудного отдела позвоночника
Что первично, головная боль или остеохондроз? И вообще почему состояние шеи вызывает головную боль? Давайте немного разберемся в механике происходящего.
Когда есть стабильное мышечное перенапряжение в области шеи и надплечий, как было сказано выше, со временем будет развиваться остеохондроз. Но еще раньше это напряжение обучается подниматься вверх и спазмировать ткани головы.
Это не так уж очевидно, но наша голова тоже снабжена мышцами, они окутывают всю черепную коробку. И, как ни странно, они умеют напрягаться. Мы с трудом можем напрячь или расслабить мышцы головы, разве что мимические мышцы лица, но никак не ткани, скажем, затылка. Однако неосознанно этот процесс происходит, что на уровне симптомов как раз и приводит к головной боли. Из-за этого нарушается отток крови от головы, в спазм вовлекаются оболочки мозга, и голова начинает буквально раскалываться.
То же самое напряжение в шее со временем ухудшает состояние межпозвонковых дисков шейного отдела, приводя к остеохондрозу, на фоне которого кровоснабжение головы затрудняется, а значит, и головные боли становятся более регулярными.
Какой же вывод из этого можно сделать? Если голова начинает периодически болеть, с этим нужно что-то делать и как можно быстрее. Иначе ситуация будет только ухудшаться, сформируется «заколдованный круг», из которого будет сложнее выбраться.
Иначе ситуация будет только ухудшаться, сформируется «заколдованный круг», из которого будет сложнее выбраться.
Именно поэтому все врачи не устают повторять: головную боль терпеть нельзя. Прием обезболивающих препаратов также не приносит пользы: со временем тело адаптируется к их воздействию, происходит привыкание, лекарства перестают действовать, и нужны или большие дозы, или более серьезные препараты. А самое главное, обезболивающие не устраняют причину головной боли — не восстанавливают состояние шейного отдела позвоночника. А значит, чем дольше человек пьет обезболивающие, тем дальше заходит болезнь.
При первых же проявлениях боли в области головы и шеи, следует проконсультироваться с врачом: выявить причины состояния и, если дело действительно в мышечном перенапряжении, освоить расслабляющую гимнастику при остеохондрозе шейно-грудного отдела позвоночника.
Гимнастика при грудном остеохондрозе
Какая гимнастика для шейно-грудного отдела позвоночника окажет положительное воздействие, а какая может быть опасна? Как мы уже говорили выше, упражнения должны быть направлены на расслабление.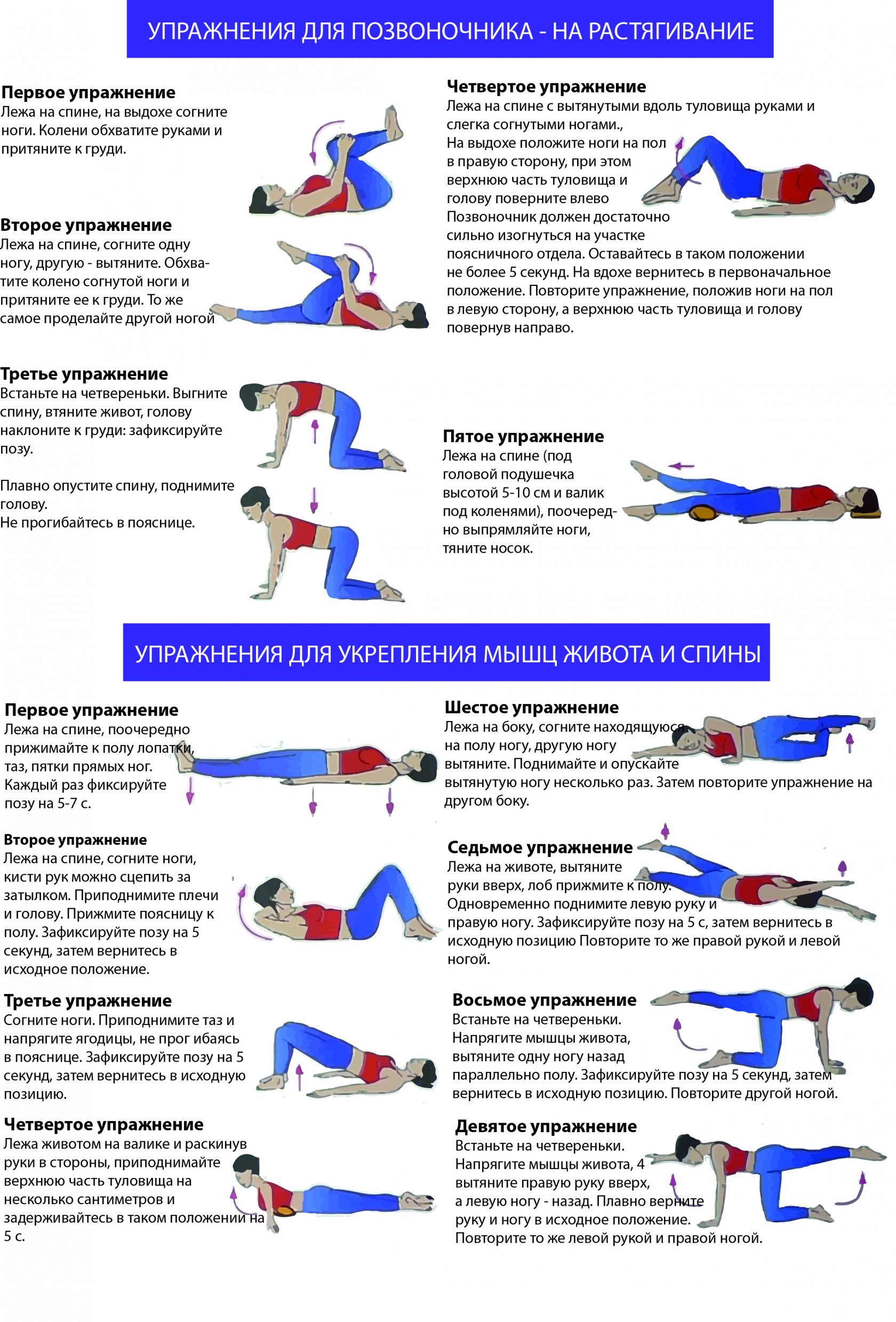 Растяжение мышц или силовые нагрузки будут только ухудшать ситуацию. Почему?
Растяжение мышц или силовые нагрузки будут только ухудшать ситуацию. Почему?
Шея — нежная область, и агрессивное растяжение мышц этой области во время растяжки напрямую угрожает позвоночнику. Кроме того, если вы замечали, после активной растяжки на следующий день тело как будто деревенеет — становится менее гибким. Так в норме наши мышцы реагируют на растяжение: они пытаются сократиться «с запасом», чтобы защититься от дальнейших атак.
Соответственно, после любой агрессивной растяжки, в отличие от лечебной гимнастики при остеохондрозе грудного отдела позвоночника, мышцы будут сокращаться, а голова снова болеть. Обратите внимание: если после той или иной гимнастики у вас болит голова, это явный сигнал, что вы занимаетесь не полезной практикой.
В отношении силовых упражнений все очевидно: если дать нагрузку и без того перенапряженным мышцам, они войдут в еще больший гипертонус, и болевые ощущения только усилятся.
Как же выбрать комплекс гимнастики при шейно-грудном остеохондрозе? Вот основные критерии, на которые стоит опираться при выборе:
- нет болевых ощущений во время выполнения упражнений — все движения, особенно в области шеи, происходят в рамках естественной подвижности суставов.
 Не надо форсировать ресурсы тела, чтобы сделать то или иное упражнение;
Не надо форсировать ресурсы тела, чтобы сделать то или иное упражнение; - на следующий день после выполнения гимнастики при грудном остеохондрозе в домашних условиях, шея и голова не болят, нет ощущения «одеревенения» мышц и чувства дискомфорта;
- небольшая амплитуда — делать упражнения комфортно, при выполнении нет хруста или боли в шее. При шейно-грудном остеохондрозе гимнастика не должна включать в себя запрокидывание головы — такие активные движения (особенно на начальных этапах) противопоказаны;
- есть упражнения на внимание — выполняя движения, вас просят сконцентрировать внимание на той или иной точке тела, оценить ее состояние, найти более глубокое расслабление. Практики расслабления напрямую связаны с тем, как «настроено» ваше внимание, как вы общаетесь с телом. На грамотно выстроенных семинарах вас будут учить обращать внимание на приятные ощущения в теле, на контроль амплитуды и т. д.;
- чувство как после массажа или хорошей бани — расслабляющие упражнения должны давать именно такие ощущения.
 Расслабление — это приятно! Если после занятий вы чувствуете усталость, вероятно, вы выбрали не совсем подходящую при остеохондрозе шейно-грудного отдела позвоночника гимнастику.
Расслабление — это приятно! Если после занятий вы чувствуете усталость, вероятно, вы выбрали не совсем подходящую при остеохондрозе шейно-грудного отдела позвоночника гимнастику.
В любом случае мы призываем вас здраво оценивать эффективность выполняемых упражнений. Если после 3-4 занятий привычная боль не отступает, не сокращается ее интенсивность или периодичность, это значит, что вы делаете что-то не так.
Гимнастика при грудном остеохондрозе в домашних условиях
Мы все разные, и ни одна гимнастика не может подходить всем. Ваша задача — выбрать ту, которая подходит именно вам. Не ждите, что упражнения, приносящие новые болевые ощущения, со временем как-то помогут: гимнастика для шейно-грудного отдела позвоночника или работает, или нет. И только вы можете определить, как выбранные упражнения влияют на ваше состояние здоровья. Иногда приходится пройти несколько разных курсов, чтобы найти что-то свое — практику, которая останется с вами на всю жизнь, будет восстанавливать, улучшать и развивать ваше состояние здоровья.
В Школе оздоравливающих практик Wu Ming Dao преподают гимнастику при шейном и грудном остеохондрозе в рамках курса «Молодость и здоровье позвоночника», которую можно выполнять дома, освоив по видео. К нам приходят люди с хроническими болями в спине и шее, и мы тщательно следим за их прогрессом. Более 80 % наших студентов отмечают, что уже на 2-3 занятиях ощущаются результаты: боль отступает, становится менее интенсивной, приступы случаются значительно реже. Это сигнал о том, что упражнения работают.
Гимнастика для шейно-грудного отдела позвоночника: видео
Чтобы понять, как именно выглядит гимнастика при грудном остеохондрозе в домашних условиях, и оценить ее эффективность, предлагаем вам разучить простое упражнение для шейного отдела.
Упражнение называется «Голова дракона», и ниже описана сокращенная его версия. Полностью гимнастику для шейно-грудного отдела позвоночника можно разучить на очном семинаре или по видеокурсу.
vimeo.com/video/387159225?title=0&byline=0″ frameborder=»0″ allow=»autoplay; fullscreen» allowfullscreen=»»/>
- Встаньте ровно, стопы на ширине плеч, колени мягкие, чуть согнуты. Руки на талии. Макушка стремится вверх. Шея и поясница расслаблены.
- Начните делать вращение на седьмом шейном позвонке. Этот позвонок — основание шеи, обычно он чуть выступает. Найдите его пальцами руки, верните руку на талию и направьте внимание в основание шеи.
- Делая вращение, вы как будто очерчиваете макушкой круг очень небольшого радиуса. Голова не запрокидывается и не опускается, макушка в каждый момент движения стремится вверх.
- Концентрируя внимание на седьмом шейном позвонке, задайте себе вопрос: что я могу еще расслабить, чтобы сделать это движение более плавным, свободным, пластичным? Может быть, нужно «отключить» мышцы надплечий, расслабить плечи, шею, область соединения головы и шеи (первый шейный позвонок).
- Сделайте несколько таких вращений в одну и другую сторону и оцените, как изменилось состояние шеи — насколько больше приятных ощущений сейчас вы испытываете в этой области по сравнению с тем, как было 2 минуты назад.

Выполнять эту гимнастику при грудном остеохондрозе можно даже на рабочем месте, когда появляется ощущение скованности в плечевом поясе. Делайте его несколько раз в день и отмечайте результаты. Возможно, уже очень скоро вам захочется продолжить заботиться о состоянии шеи, разучивая дополнительные расслабляющие упражнения.
Остеохондроз и его профилактика
Погорелова Любовь Николаевна
заведующая отделением общей неврологии,
врач-невролог высшей квалификационной категории
Остеохондроз и его профилактика
Забота о собственном здоровье — это непосредственная обязанность каждого, он не вправе перекладывать ее на окружающих. Ведь нередко бывает и так, что человек неправильным образом жизни, вредными привычками, гиподинамией, перееданием уже к 20-30 годам доводит себя до катастрофического состояния.
Какой бы совершенной ни была медицина, она не может избавить каждого от всех болезней. Человек — сам творец своего здоровья, за которое надо бороться. С раннего возраста необходимо вести активный образ жизни, закаливаться, заниматься физкультурой и спортом, соблюдать правила личной гигиены — словом, добиваться разумными путями подлинной гармонии здоровья.
Человек — сам творец своего здоровья, за которое надо бороться. С раннего возраста необходимо вести активный образ жизни, закаливаться, заниматься физкультурой и спортом, соблюдать правила личной гигиены — словом, добиваться разумными путями подлинной гармонии здоровья.
Остеохондроз и причины его возникновения
Остеохондроз — заболевание хрящевых поверхностей костей опорно-двигательного аппарата, преимущественно позвоночника (а так же тазобедренных и коленных суставов). Остеохондроз имеет четыре стадии развития.
Чтобы понять суть этого заболевания, необходимо хотя бы в общих чертах разобраться в строении позвоночника. Позвонки соединены друг с другом связками и межпозвоночными дисками. Отверстия в позвонках образуют канал, в котором находится спинной мозг; его корешки, содержащие чувствительные нервные волокна, выходят между каждой парой позвонков. При сгибании позвоночника межпозвоночные диски несколько уплотняются на стороне наклона, а их ядра смещаются в противоположную сторону. Проще говоря, межпозвоночные диски — это амортизаторы, смягчающие давление на позвоночник при нагрузках. Массовая заболеваемость связана, прежде всего, с вертикальным положением человека, при котором нагрузка на позвоночник и межпозвоночные диски значительно выше, чем у животных. Если не научится правильно сидеть, стоять, лежать, то диск потеряет способность к выполнению своей функции (амортизация) и спустя некоторое время внешняя оболочка диска растрескается, и образуются грыжевые выпячивания. Они сдавливают кровеносные сосуды (что приводит к нарушению спинального кровообращения) или корешки спинного мозга, а в редких случаях и сам спинной мозг. Эти изменения сопровождаются болевыми ощущениями и рефлекторным напряжением мышц спины.
Проще говоря, межпозвоночные диски — это амортизаторы, смягчающие давление на позвоночник при нагрузках. Массовая заболеваемость связана, прежде всего, с вертикальным положением человека, при котором нагрузка на позвоночник и межпозвоночные диски значительно выше, чем у животных. Если не научится правильно сидеть, стоять, лежать, то диск потеряет способность к выполнению своей функции (амортизация) и спустя некоторое время внешняя оболочка диска растрескается, и образуются грыжевые выпячивания. Они сдавливают кровеносные сосуды (что приводит к нарушению спинального кровообращения) или корешки спинного мозга, а в редких случаях и сам спинной мозг. Эти изменения сопровождаются болевыми ощущениями и рефлекторным напряжением мышц спины.
ОДНА ИЗ САМЫХ ЧАСТЫХ ПРИЧИН БОЛЕЙ В СПИНЕ — ОСТЕОХОНДРОЗ ПОЗВОНОЧНИКА С ПОРАЖЕНИЕМ МЕЖПОЗВОНОЧНЫХ ДИСКОВ
|
Тела позвонков на разрезе |
Амортизирующая функция межпозвоночного диска |
|
|
Осложнение остеохондроза позвоночника — грыжа межпозвоночного диска |
При остеохондрозе диски теряют упругость, расплющиваются, растрескиваются |
По статистике чуть ли не каждый второй человек в возрасте от 25 до 55 лет страдает остеохондрозом. Но в основном люди начинают чувствовать проявления остеохондроза после 35 лет. Развитию и обострению остеохондроза позвоночника способствуют статические и динамические перегрузки, а также вибрация.
Но в основном люди начинают чувствовать проявления остеохондроза после 35 лет. Развитию и обострению остеохондроза позвоночника способствуют статические и динамические перегрузки, а также вибрация.
Это может быть вызвано:
- работой, связанной с частыми изменениями положения туловища — сгибаниями и разгибаниями, поворотами, рывковыми движениями,
- подниманием тяжелых грузов,
- неправильной позой в положении стоя, сидя, лежа и при переноске тяжестей,
- занятиями физкультурой и спортом без учета влияния больших физических нагрузок,
- неблагоприятными метеоусловиями — низкая температура при большой влажности воздуха.
Но нельзя сказать, что если вы будете в точности следовать всем указаниям, то остеохондроз вам не грозит. Ведь причиной возникновения этого заболевания могут быть травматические повреждения.
ВИДЫ ОСТЕОХОНДРОЗА
По локализации различают шейный, грудной, поясничный, крестцовый и распространенный остеохондроз. Чаще всего диагностируется поясничный остеохондроз (свыше 50% случаев), шейный (более 25%) и распространенный (около 12%).
Чаще всего диагностируется поясничный остеохондроз (свыше 50% случаев), шейный (более 25%) и распространенный (около 12%).
Остеохондроз шейного отдела позвоночника
Родители часто говорят расхожую фразу, обращенную к малышам: «Не верти головой!». Врачи призывают к обратному: «непременно вертите головой». В любом возрасте. Только так вы сможете избежать опасного заболевания — остеохондроза шейного отдела позвоночника.
Шея предназначена природой не только для того, чтобы удерживать голову и поворачивать ее в разные стороны, что, кстати, с годами для людей нетренированных, не следящих за своим здоровьем, становится делом довольно сложным. Через область шеи проходят спинной мозг, артерии, питающие головной мозг, нервные корешки и стволы, осуществляющие нервную связь с руками, сердцем, легкими.
Жалобы при этом виде остеохондроза самые разнообразные: боли в сердце, головные боли, головокружение с кратковременной потерей сознания (из-за нарушений кровоснабжения головного мозга), боли в плечевом суставе или по всей руке.
Остеохондроз грудного отдела позвоночника
Боль, возникающая время от времени в грудном отделе позвоночника, знакома каждому, кто занимается тяжелым физическим трудом. Как правило, эти болезненные, неприятные ощущения служат первым признаком того, что в организме начинает развиваться достаточно неприятное заболевание – остеохондроз грудного отдела позвоночника. Часто этот недуг поражает лиц, так называемых сидячих профессий: конструкторов, операторов ЭВМ, водителей автомашин.
Но совсем необязательно, что у вас, даже если вы каждый день перетаскиваете тяжелые предметы или вынуждены долгие часы сидеть за письменным столом, будет остеохондроз.
Надежная преграда болезни — правильная осанка. Спину при ходьбе старайтесь держать прямой, плечи — расправленными. Формировать осанку, как вы сами понимаете, надо с раннего возраста. Но можно этим заняться и в 30, и в 40 лет. Вот уж действительно — лучше поздно, чем никогда!
Остеохондроз поясничного отдела позвоночника
Вначале возникают тупые боли в области поясницы и в ногах, затем обычно отмечаются онемение конечностей, значительное увеличение болей при резких движениях туловищем, при тряске.
ПРОФИЛАКТИКА
Профилактика остеохондроза шейного отдела позвоночника
Выполнение упражнений в течение длительного времени — надежная профилактика остеохондроза шейного отдела позвоночника. Вот ряд упражнений для профилактики этого вида остеохондроза:
- Надавите лбом на ладонь и напрягите мышцы шеи. Упражнение выполните 3 раза по 7 секунд. Затем на ладонь надавите затылком также 3 раза по 7 секунд.
- Напрягая мышцы шеи, надавите левым виском на левую ладонь (3 раза по 7 секунд), а затем правым виском надавите на правую ладонь (3 раза по 7 секунд).
- Голову слегка запрокиньте назад. Преодолевая сопротивление напряженных мышц шеи, прижмите подбородок к яремной ямке. Выполните упражнение не менее 5 раз.
- Голову и плечи держите прямо. Медленно поверните голову максимально вправо (5 раз). Столько же раз выполните движение влево.
- Подбородок опустите к шее. Поверните голову сначала 5 раз вправо, а затем 5 раз влево.

- Голову запрокиньте назад. Постарайтесь коснуться правым ухом правого плеча (5 раз). Выполните это же движение, стараясь левым ухом коснуться левого плеча (5 раз).
Эти упражнения рекомендуется включать в утреннюю гигиеническую гимнастику, а также выполнять их в течение рабочего дня. Делать их можно и сидя и стоя. Однако совершать круговые вращательные движения головой нельзя ни в коем случае. Это может привести к травме.
Профилактика остеохондроза грудного отдела позвоночника
Если вы к тому же будете регулярно выполнять упражнения (указанные ниже) развивающие и поддерживающие тонус мышц спины и живота, обеспечивающие нормальную подвижность всех сегментов грудного отдела позвоночника, то остеохондрозу вас не одолеть.
- И.п. – стоя; делая вдох, встаньте прямо, руки вниз, ноги вместе. Вытяните руки вверх — выдох. Прогнитесь назад и сделайте глубокий вдох. Затем опустите руки, наклонитесь вперед, чуть скруглив спину, опустите плечи и голову — выдох. Повторите 8 — 10 раз.
- И.п. – сидя на стуле. Заведите руки за голову — вдох, максимально прогнитесь назад 3 — 5 раз, опираясь лопатками о спинку стула, — выдох.
- И.п. – встаньте на четвереньки. Максимально прогните спину и задержитесь на 2 — 3 секунды в этом положении. Голову держите прямо. Вернитесь в и.п. и снова проделайте то же упражнение 5 — 7 раз.
- И.п. – лягте на живот и упритесь руками в пол. Силой максимально прогнитесь назад, стараясь оторвать корпус от пола.
- И.п. – лежа на животе, руки вдоль тела. Прогнитесь в грудном отделе позвоночника, пытаясь максимально поднять вверх голову и ноги.
Эти упражнения, разгружающие грудной отдел позвоночника, советуют выполнять на протяжении дня во время коротких перерывов в работе. В упражнениях с 3 по 5-е дыхание произвольное. 4-е и 5-е упражнения выполняйте 5 — 8 раз. Эти упражнения можно включать в утреннюю гимнастику. Очень полезно выполнить несколько движений после работы. Главное, чтобы профилактический комплекс вы делали ежедневно, тогда вы надежно застрахуете себя от остеохондроза.
ОРТОПЕДИЧЕСКИЙ РЕЖИМ
Как правильно сидеть
- избегайте слишком мягкой мебели — она не для вас. Чтобы масса тела чрезмерно не давила на позвоночник, корпус должен поддерживаться седалищными буграми, а это возможно только на жестких сиденьях.
- к той мебели, на которой вам приходится сидеть подолгу, предъявляются следующие требования: высота стула, кресла должна соответствовать длине голени — надо чтобы нога упиралась в пол; для людей маленького роста рекомендуется подставить под ноги скамеечку; максимальная глубина сиденья приблизительно 2/3 длины бедер.
- под столом должно быть достаточное пространство для ног, чтобы их не надо было сильно сгибать.
- если вы вынуждены долго сидеть, старайтесь примерно каждые 15 — 20 мин. немного размяться, поменять положение ног.
- следите за тем, чтобы спина плотно прилегала к спинке стула.
- сидите прямо, не сильно наклоняя голову и не сгибая туловище, чтобы не напрягать мышцы тела.
- если по роду деятельности вам приходится подолгу ежедневно читать, сделайте приспособление на столе (пюпитр) поддерживающее книгу на достаточной высоте и наклонно к столу, чтобы верхнюю часть туловища вам не надо было наклонять вперед.
- за рулем автомобиля старайтесь сидеть без напряжения. Важно чтобы спина имела хорошую опору. Для этого между поясницей и спинкой кресла положите тонкий валик, что позволит сохранить поясничный сгиб. Голову держите прямо. После нескольких часов вождения выйдите из машины и сделайте элементарные гимнастические упражнения: повороты, наклоны, приседания — по 8-10 раз каждое.
- перед экраном телевизора не сидите и не лежите долго в одной позе. Периодически меняйте ее, вставайте, чтобы поразмяться. Посидели 1-1,5 часа, откиньтесь на спинку стула или кресла, расслабьте мышцы, сделайте несколько глубоких вдохов.
Как правильно стоять
Когда человек долго стоит, позвоночник испытывает значительные нагрузки, особенно поясничный его отдел.
- меняйте позу через каждые 10-15 мин., опираясь при этом то на одну то на другую ногу, это уменьшит нагрузку на позвоночник.
- если есть возможность, ходите на месте, двигайтесь.
- время от времени прогибайтесь назад, вытянув руки вверх, сделайте глубокий вдох. Этим можно несколько снять усталость с мышц плечевого пояса, шеи, затылка, спины.
- если вы моете посуду, гладите белье, попеременно ставьте то одну, то другую ногу на небольшую скамеечку или ящик. Страдающим остеохондрозом гладить лучше сидя или поставив гладильную доску так, чтобы не приходилось низко наклоняться.
- во время уборки квартиры, работая с пылесосом, также старайтесь низко не наклоняться, лучше удлините шланг дополнительными трубками. Убирая под кроватью, под столом встаньте на одно колено.
- чтобы поднять предмет с пола опуститесь на корточки или наклонитесь, согнув колени и опираясь рукой о стул или стол. Так вы не перегружаете поясничный отдел позвоночника.
Как правильно лежать
Спать лучше не на мягкой постели, но и не на досках. Постель должна быть полужесткой, чтобы тело, когда человек лежит на спине, сохраняло физиологические изгибы (шейный лордоз, грудной кифоз и поясничный лордоз). Для этого:
- на всю ширину кровати или дивана положите щит, а сверху поролон толщиной 5-8 см. Накройте его шерстяным одеялом и стелите простыню.
- при отдаче боли в ногу можно под коленный сустав подкладывать валик из пледа — это уменьшает растяжение седалищного нерва и снимает боль в ноге.
- когда болит спина, многие пациенты предпочитают спать на животе. Чтобы поясница сильно не прогибалась, что вызывает еще большую боль, под низ живота подкладывайте небольшую подушку.
- любителям сна на боку можно спать, положив одну ногу на другую, а руку — под голову.
Встать с постели утром больным с острыми проявлениями остеохондроза бывает очень трудно. Поступайте так:
- сначала сделайте несколько простых упражнений руками и ногами;
- затем если вы спите на спине, повернитесь на живот;
- опустите одну ногу на пол;
- опираясь на эту ногу и руки, перенесите вес тела на колено и постепенно вставайте, не делая резких движений.
И еще один совет. Тем, кто любит баню, предпочтительнее сухой пар (сауна), а во время обострения и от сауны придется отказаться.
Как правильно поднимать и перемещать тяжести
Одна из основных причин обострения остеохондроза и образования грыж межпозвоночного диска, особенно в пояснично-крестцовом отделе — подъем и перенос тяжестей. Остро, неожиданно возникает боль в пояснице в тех случаях, когда поднимают тяжести резко, рывком, а затем переносят тяжелый предмет в сторону, поворачивая при этом туловище.
Как правильно переносить тяжести
- тяжелую ношу не носите в одной руке, особенно на большое расстояние, чтобы не перегружать позвоночник, разделите груз и несите его в обеих руках. Недопустимо держать тяжесть, резко сгибаться и разгибаться (наклоняться назад).
- вообще больному с остеохондрозом поднимать и переносить тяжести более 15 кг нежелательно. Советуем приобрести тележку или сумку на колесиках.
- для переноски тяжестей на значительные расстояния очень удобен рюкзак с широкими лямками. Вес полного рюкзака распределяется на вес позвоночника, да и руки остаются свободными.
Как правильно поднимать тяжести
- наденьте, если у вас есть, пояс штангиста или любой широкий пояс;
- присядьте на корточки, при этом спина должна быть прямой, шея выпрямлена;
- ухватив двумя руками тяжесть, поднимайтесь, не сгибая спину.
И в заключение, самый важный совет. Если возникла острая боль в любом отделе позвоночника, не стоит заниматься самолечением таблетками и мазями. Обратитесь за помощью к квалифицированному неврологу — следует установить точный диагноз, снять болевой синдром и разработать план дальнейшего лечения.
Упражнения при протрузии позвоночника | Блог о здоровье
Многие люди при боли в пояснице стараются ограничить подвижность: больше сидеть и лежать, пореже выходить на улицу. Однако такой подход лишь усугубит положение. Движение и ЛФК — часть лечения практически всех заболеваний спины. При протрузии позвоночника упражнения и лёгкая гимнастика тоже показали свою эффективность. Но стоит не забывать о противопоказаниях и режиме.
Что такое протрузия?
Между позвонками находятся фиброзные кольца со студенистым ядром. Они обеспечивают движения и амортизируют позвонки при любом изменении положения. После травм или болезней структура кольца может измениться. Состояние, при котором ядро выходит за пределы фиброзного кольца, называется грыжей межпозвонковых дисков. Протрузия — это схожий процесс, при котором ядро диска меняет положение, но ещё не выходит за его пределы. Можно сказать, что протрузия — это начальная стадия формирования грыжи.
Часто пациенты считают, что протрузия не опасна и ее не нужно лечить. Однако она может привести к дальнейшему разрушению межпозвонкового диска и осложнениям на позвоночник.
Противопоказания к гимнастике
Занятия гимнастикой должен разрешить лечащий врач по результатам обследования (в том числе МРТ). Её запрещено проводить во время обострения и при наличии боли в поражённом участке. Кроме этого, упражнения нельзя проводить при:
- воспалениях,
- заболеваниях сердца,
- инфекционных болезнях,
- внутренних кровотечениях.
В остальных случаях ЛФК принесёт только пользу. Но при составлении программы занятий нужно обязательно учесть:
- возраст,
- стадия болезни,
- место протрузии.
Для различных мест протрузии существуют разные упражнения. Но все они направлены на одно и то же: улучшение кровообращения, увеличение активности, вытягивание позвонков и устранение смещения диска.
Правила проведения занятий
Для выполнения упражнений наденьте удобную одежду. Не забудьте про обувь: если проводить гимнастику босиком, можно сместить нагрузку и травмировать позвоночник ещё больше.
Для гимнастики при протрузии не нужен инвентарь. Вам могут понадобиться только стул и коврик для йоги, если без него пол слишком скользкий. Помните, что дискомфорта от занятий быть не должно.
Прежде чем приступить к занятиям, обязательно разогрейте все мышцы:
- если у вас нет протрузии шейного отдела: наклоните голову в стороны, вперёд и назад — по 5 раз в каждую сторону;
- повращайте запястными, локтевыми и плечевыми суставами — по 3-5 раз в каждую сторону;
- встаньте на носочки 10 раз;
- выполните вращение в коленях — по 5-7 раз по часовой стрелке и против часовой.
Можно приступить к гимнастике после горячего душа: так тело будет достаточно разогрето. Но разминка необходима в том числе и для того, чтобы избежать травм суставов.
ЛФК при остеохондрозе — на заметку
Нарушения опорно-двигательного аппарата и, в частности, позвоночника, есть у 80% людей в мире. Некоторые патологии наблюдаются начиная со школьного возраста, и уже к 30 годам приводят к остеохондрозу позвоночника. Чтобы не утратить работоспособность в раннем возрасте и предотвратить назойливые боли в спине, врачи рекомендуют выполнять упражнения для лечения остеохондроза — вне зависимости от того, было ли диагностировано заболевание или еще нет.
Что такое ЛФК в медицине при остеохондрозе
Лечебная физкультура (ЛФК) при остеохондрозе — это метод лечения и профилактики остеохондроза, который используется во время ремиссии. Он помогает закрепить и приумножить результаты медикаментозного и физиотерапевтического лечения. Эффект от физических упражнений при остеохондрозе основан на том, что двигательная активность с умеренными и “правильными” нагрузками выступает биологическим стимулятором и раздражителем. Он запускает трофические процессы и помогает компенсировать нагрузку на позвоночник.
Комплекс ЛФК при остеохондрозе помогает:
- замедлить разрушение хряща;
- уменьшить болевые ощущения;
- сохранить подвижность позвоночника;
- улучшить питание тканей и органов, которое нарушается из-за компрессии;
- активизировать метаболизм, в т.ч. в хрящевой ткани, что запускает ее регенерацию;
- укрепить мышечный корсет — это сокращает нагрузку на позвоночник и поддерживает его в “здоровом” положении;
- снизить потребность в приеме медикаментов.
Лечебная физкультура включает упражнения при остеохондрозе со спортивными снарядами и без, на тренажерах и в воде, а также ходьбу. Проводятся групповые и индивидуальные занятия с пациентом, однако особое значение имеют самостоятельные упражнения при остеохондрозе в домашних условиях — 2-3 раза в день по 10-15 минут, которые проводятся в одно и то же время.
Обратите внимание, что занятия ЛФК при остеохондрозе не допускаются во время обострения.
Какие упражнения надо делать при остеохондрозе
Комплекс упражнений ЛФК при остеохондрозе нацелен на проработку как всего мышечного корсета вокруг позвоночника, так и на отдельные группы мышц. “Профильные” упражнения при остеохондрозе рассмотрим ниже.
Упражнения при остеохондрозе шейного отдела
- Выпрямив спину, вращайте головой влево и вправо, как сова. Избегайте резких рывков. 10 раз.
- Наклоняйте голову к груди, как бы дотягиваясь до нее подбородком в кивательном движении. Задержитесь в таком положении на несколько секунд, чтобы мышцы шеи хорошо потянулись. 5 раз.
- Расслабьте плечевой пояс и попробуйте сдвинуть голову назад, не запрокидывая ее и глядя прямо перед собой. 10 раз. Для офисных сотрудников этот прием в индивидуальном комплексе упражнений при остеохондрозе обязателен!
- Выпрямьтесь и, положите ладонь на лоб, надавливайте ею, постепенно увеличивая нагрузку. Во время этого занятия ЛФК при остеохондрозе мышцы шеи должны оказывать сопротивление, чтобы голова оставалась в исходном положении. 5 раз.
- Поднимите плечи как можно выше к мочкам ушей и задержите на 10 секунд. До 10 раз.
- Сделайте себе массаж между затылком и мягкой частью шеи в течение нескольких секунд. Болевые ощущения при этом нормальны, но не переусердствуйте. Перед упражнениями ЛФК при остеохондрозе можно массировать верхний участок лопатки для разогрева.
- Заведите одну руку за спину, а другую положите на верхнюю точку головы. Постепенно отклоняйте голову вбок усилием руки. Задержитесь на несколько секунд. 10 раз.
- Пожмите плечами, поднимая их наверх, а затем максимально оттяните вниз. Повторите упражнение для лечения остеохондроза, двигая плечами вперед и назад. 10 раз.
- Прижмите запястье левой руки к основанию правой ноги, удерживая его правой рукой. Медленно поверните голову влево, чувствуя натяжение. Повторите зеркально. 10 раз.
- Наклоняйте голову вперед (ладонь на лбу), назад (ладонь на затылке), влево или вправо (ладонь на соответствующем виске), преодолевая сопротивление собственной руки.
Упражнения при остеохондрозе грудного отдела
Грудной отдел позвоночника не отличается особой подвижностью из-за ребер, однако и для него есть специальный комплекс упражнений ЛФК при остеохондрозе.
- Встаньте в угол (лицом к нему) и упритесь ладонями в стену над головой на одинаковой высоте. Медленно приближайте грудную клетку к стене, ощущая упор в руках и сдвигая лопатки. При этом грудные мышцы должны постепенно растягиваться.
- Сядьте на стул, упритесь руками в голову так, чтобы ладони закрывали уши. Не спеша запрокиньте голову назад, прогибаясь грудью вперед и чувствуя напряжение в мышцах спины. Стопы при упражнениях ЛФК от остеохондроза должны находиться на полу, а голени — быть перпендикулярны ему.
- Станьте спиной к стене, прижимаясь к ней лопатками и полусогнутыми руками. Поднимите руки вверх (так, чтобы тыльная сторона ладони скользила по стене) и опустите вниз.
- Сидя на стуле, прижмитесь спиной к его спинке и поднимите руки на уровне плеч. Совершайте гребные движения, как на двухвесельной лодке.
- Сидя на стуле, поднимите прямые руки перед собой на уровне груди. На выдохе поднимите их, заводя за спину и прогибаясь.
- Сядьте на пол, выпрямив ноги. Возьмитесь руками за колени и прогнитесь вперед, округляя спину, а затем назад, прогибаясь в спине. Во время занятий ЛФК при остеохондрозе Вы должны ощущать напряжение в мышцах спины и грудной клетки.
- Лягте на живот, подложив под грудь небольшую подушечку. Разведите выпрямленные руки по обе стороны от тела, а затем медленно поднимите их за спиной, сводя лопатки.
Все упражнения зарядки ЛФК при остеохондрозе повторяем по 10 раз.
Упражнения при остеохондрозе поясничного отдела
- Лягте на живот, упираясь локтями и предплечьями в пол. Постарайтесь подняться на локтях как можно выше, не отрывая бедра от пола.
- Встаньте на колени и наклонитесь вперед в молитвенной позе (грудь прижата к коленям, руки лежат на полу над головой). Постарайтесь опустить грудную клетку к полу как можно ниже.
- Лежа на животе, поднимите корпус на вытянутых руках (бедра прижаты к полу). Руки расположите слегка перед собой, чтобы упор не был перпендикулярен полу. Расслабьте тело ниже пояса и задержитесь в таком положении на несколько секунд. Не забывайте расслаблять мышцы в перерывах — любой комплекс упражнений при остеохондрозе основан на чередовании нагрузки и отдыха.
- Примите коленно-локтевую позу, наклонив подбородок, выгнитесь в спине, как шипящая кошка. Почувствуйте напряжение в мышцах живота и задержитесь на несколько секунд.
- Лягте на спину и сцепите руки в замок под коленной чашечкой. Медленно подтягивайте колено к груди, ощущая, как растягиваются поясничные и ягодичные мышцы. Повторите для другой ноги. Затем повторите с двумя ногами одновременно.
- Примите коленно-локтевую позу, глядя в пол, шея на одной линии со спиной. Вытяните одну руку вперед параллельно полу. Задержитесь на несколько секунд — для ЛФК при остеохондрозе важны статические нагрузки на целевые мышцы. Повторите для другой руки.
- Примите коленно-локтевую позу, глядя прямо перед собой. Вытяните ногу параллельно полу и задержитесь в таком положении. Повторите для другой ноги.
- Примите коленно-локтевую позу, глядя в пол. Вытяните параллельно полу левую руку и правую ногу, удерживайте позицию несколько секунд. Повторите зеркально для другой руки.
- Лежа на полу, скрестите руки на груди так, чтобы ладони лежали на плечах. Полусогнутые ноги уприте ступнями в пол. Поднимите голову и плечи от пола, поворачиваясь влево. Повторите упражнение на правую сторону. Повторите с поднятием корпуса прямо, без поворотов.
Все упражнения гимнастики от остеохондроза выполняем по 10 раз.
Какие упражнения нельзя делать при остеохондрозе
Вопрос о том, какие упражнения нельзя делать при остеохондрозе, в каждом конкретном случае определяет врач-реабилитолог или инструктор по лечебной гимнастике. Свои ограничения на комплекс упражнений ЛФК при остеохондрозе налагает возраст пациента, избыточный вес, врожденные аномалии опорно-двигательного аппарата, нарушения осанки, локализация остеохондроза, наличие межпозвоночной грыжи, общее состояние здоровья и физической подготовки, пол и конституциональные особенности.
Например, при шейном остеохондрозе нежелательно качание пресса и вращения головой — они могут спровоцировать обострение заболевания.
В целом в комплексе ЛФК при остеохондрозе запрещены:
- упражнения с упором на снаряды или висом на них;
- маховые движения руками и ногами за спину;
- бег и прыжки;
- упражнения с тяжелыми снарядами, в особенности, на бицепсы;
- отжимания от пола с расставленными руками;
- резкие повороты головы и корпуса;
- упражнения с поднятием лопаток (за исключением круговых движений руками).
Помните, что под запретом находятся почти все комплексы упражнений при остеохондрозе, которые вызывают болезненность в области шеи и позвоночника. Ни в коем случае нельзя делать упражнения для лечения остеохондроза через силу, игнорируя боль — это может привести к защемлению нервных корешков и даже подвывиху позвонков.
Упражнения для профилактики остеохондроза
Предупредить болезнь помогают комплексные тренировки для укрепления мышц спины и шеи. Самые простые “домашние” упражнения для профилактики остеохондроза таковы:
- Упритесь лбом в ладонь и “бодайте” ее, напрягая мышцы шеи в течение 7 секунд. Поочередно (в 3 подхода) повторите упражнение для затылка и каждого из висков.
- Слегка запрокиньте голову и начинайте медленно подводить подбородок к груди, преодолевая напряжение шейных мышц (5 подходов).
- Выпрямьтесь и до упора поверните голову влево, а затем вправо (5 подходов). Повторите упражнение с прижатым к шее подбородком.
- Запрокиньте голову и по очереди попытайтесь коснуться ухом плеча. В ЛФК при остеохондрозе важно не поднимать плечо, перенося всю нагрузку на мышцы шеи. (5 подходов).
- Встаньте прямо, руки “по швам”, ноги вместе. Вытяните руки вперед, а затем прогнитесь назад. Опустите руки и прогнитесь вперед, несильно выгибая спину “кошкой”. До 10 подходов.
- Встаньте на четвереньки. Прогните спину вниз, глядя прямо перед собой. Задержитесь на 3 секунды. 5 подходов.
- Лежа на животе, упритесь руками в пол и постарайтесь прогнуться назад.
- Лежа на животе, постарайтесь поднять голову и ноги, выгнувшись “лодочкой”.
Профилактические комплексы ЛФК при остеохондрозе направлены преимущественно на поддержание гибкости позвоночника. Поэтому Вы можете взять на вооружение и другие упражнения, указанные в этой статье. Не пренебрегайте занятиями на гимнастическом коврике! Превентивные упражнения гимнастики при остеохондрозе для поясницы выполняются преимущественно в положении лежа или с упором в пол.
Помните, для стойкого результата зарядка ЛФК при остеохондрозе требует ежедневных занятий! Не болейте!
Лечебная физкультура при остеохондрозе — записаться на ЛФК при болезни позвоночника, шейного отдела в Москве
Активный образ жизни, умеренная нагрузка и отсутствие перенапряжений — важная составляющая здоровья позвоночника. Поэтому лечебная физкультура признана необходимой составляющей терапии при остеохондрозе. Но заниматься можно только после консультации врача. Именно специалист подберет комплекс упражнений с учетом степени поражения позвонков, наличия сопутствующих заболеваний и степени остеохондроза. Ведь в зависимости от этих факторов некоторые упражнения могут быть противопоказаны. Мы рекомендуем начать посещать занятия ЛФК в клинике, а затем, с разрешения врача, продолжить дома.
Лечебная физкультура в клинике реабилитации в Хамовниках
Специалисты клиники реабилитации в Хамовниках подбирают упражнения индивидуально для каждого пациента. Цена на занятия зависит от того, какой отдел позвоночника поврежден: шейный, грудной или поясничный.
Записаться, уточнить цену и задать интересующие вопросы можно по телефону в Москве: +7 (495) 127-80-95.
Основные правила
- Перед занятием нужно измерить пульс и давление. Если они отклоняются от нормы, то стоит либо отказаться от тренировки в этот день, либо сократить нагрузку.
- Желательно заниматься в проветриваемой комнате, чтобы увеличить концентрацию кислорода, необходимого мышцам и связкам.
- Выбирайте удобную просторную одежду, не сковывающую движения.
- Перед занятием нужно разогреть мышцы с помощью легкого массажа, растираний, плавных поворотов или наклонов корпуса.
- Нельзя делать резкие движения или начинать со сложных упражнений. Сложность, как и амплитуда, должны увеличиваться постепенно, а все движения должны быть плавными.
- Занятия должны быть регулярными, только так они принесут пользу.
- Боль — это знак, что пора прекратить тренировку. А если вы почувствовали боль в позвоночнике еще до начала занятий, отложите их на другой день.
Нельзя заниматься ЛФК в острый период болезни, при новообразованиях, гематомах, абсцессах в позвоночнике и прилегающих тканях, сдавливании спинного мозга, чрезмерной подвижности позвонков. В некоторых случаях перед занятиями нужно надевать фиксирующий позвоночник корсет.
Во время тренировки важно слушать рекомендации врача и не стесняться задавать ему вопросы, если непонятно, как выполнять какое-либо упражнение.
Польза лечебной физкультуры при остеохондрозе
- Укрепляет мышечный каркас. Это — хорошая профилактика протрузий, грыж и смещения позвонков, искривления позвоночного столба. Нагрузка начинает распределяться на все позвонки равномерно, что замедляет износ и старение перегруженных тканей.
- Улучшает подвижность и эластичность суставов.
- Ускоряет кровоток, тем самым улучшая питание всех клеток организма, в том числе поврежденных межпозвоночных дисков.
- Устраняет спазмы и защемления за счет растягивания мышц.
- Снижает риск развития костных остеофитов.
- Корректирует физиологические изгибы спины, формирует правильную осанку.
- Расслабляет мышцы.
- Готовит к выполнению бытовых нагрузок.
Показания к ЛФК
Лечебная физкультура необходима при остеохондрозе шейного, грудного и поясничного отдела позвоночника, также это хороший способ профилактики заболевания. В числе показаний: ортопедические проблемы, травмы позвонков, слабые мышцы спины, сидячий образ жизни, возраст старше 40 лет.
Гимнастика при остеопорозе
«Тихий убийца», «безмолвная эпидемия» – вот как часто называют остеопороз. Речь идет о системном прогрессирующем заболевании скелета, вызванном нарушением обмена веществ (метаболизмом) в костной ткани и характеризующимся уменьшением плотности костей, их повышенной хрупкостью.
При тщательном обследовании у каждого 3-го человека после сорока лет обнаруживается данная болезнь. И первое, что может помочь – это лечебная физкультура при остеопорозе.
Врачи рекомендуют следующие профилактические меры:
- В первую очередь следует обратить особенное внимание на свой образ жизни и питание. Организм обязательно должен ежедневно получать достаточное количество витамина D и кальция. Если в потребляемых продуктах их недостаточно – необходимо дополнительно пить минеральные комплексы.
- Во-вторых, немаловажную роль играет двигательная активность. К примеру, если при артрозе рекомендуется минимизировать занятия спортом, то при остеопорозе, наоборот, умеренная физическая нагрузка способна оказать положительное действие, потому как способствует улучшению состояния костной ткани и правильной работе костных клеток.
Физическая активность важна как в лечении, так и в профилактике заболевания.
Лечим остеопороз с помощью гимнастики
Физкультура при остеопорозе считается поистине эффективным методом лечения данного заболевания. При выполнении «правильных» физических упражнений, во-первых, формируется мускулатура, во-вторых, поддерживается толщина костей. И, конечно, такой терапевтический метод не имеет противопоказаний и побочных явлений, характерных для медикаментозных средств. Регулярная тридцатиминутная зарядка несколько раз в неделю позволяет увеличить костную массу на 5% и заметно ослабить прогрессирование заболевания. Занятия можно начинать в любом возрасте. Главное – подобрать подходящий комплекс упражнений при остеопорозе, который не будет давать на ослабленный скелет слишком интенсивную нагрузку, но в тоже время позволит укрепить мышцы.
Все ли виды спорта способствуют выздоровлению?
В данном случае нельзя ответить однозначно. Несмотря на то, что физкультура значительно улучшает состояние при столь сложном заболевании, определенные разновидности физических упражнений при остеопорозе могут быть для больных даже опасными. Неправильно подобранный комплекс упражнений может стать причиной серьезных травм и даже переломов.
Здесь следует учитывать два важных фактора:
1. общее состояние здоровья,
2. количество потерянной костной массы.
Именно поэтому, прежде чем приступить к занятиям, следует проконсультироваться с врачом, который проведет тест на определение плотности костной массы и подскажет, какие упражнения будут для вас наиболее полезны и безопасны.
Выбираем «правильные» упражнения
Лицам, страдающим от остеопороза, рекомендуются следующие виды физической активности:
- аэробика для укрепления мышцы ног – подъем по лестнице, танцы, ходьба;
- силовой тренинг, позволяющий укрепить спину, а также висение на турнике;
- плавание и водная гимнастика, которые благоприятно воздействуют на все группы мышц;
- упражнения для гибкости – йога, растяжка.
В идеальном варианте недельная физическая активность непременно должна включать попеременно упражнения из всех вышеупомянутых 4-х групп.
Основной принцип лечебной физкультуры – «Все упражнения без боли!»
В качестве ориентировочного примера для тех, кто только решил начать тренировки, можно привести следующие упражнения:
- Сидя в удобной позе, руки сгибаем в локтях и медленно отводим плечи назад, хорошо приближая лопатки. Считаем до 5 и расслабляемся. Повторяем 9 раз.
- Сидя, руки опускаем вниз. Делаем 20-25 круговых движений плечами вместе и столько же каждым плечом отдельно.
- Сидя, ладони кладем на затылочную область, делая вдох, отводим локти назад и считаем до 5. На выдохе руки расслабляем. Повторяем 9 раз.
- Сидя, кладем кисти рук на колени. Стараемся напрячь все мышцы, считаем до 5 и расслабляемся. Повторяем 9 раз.
- Лежа на спине, делаем 6 раз обычное потягивание.
- Лежа на спине, подтягиваем оба колена к животу, надежно обхватываем руками, считаем до 5 и отпускаем. Достаточно 7 повторений.
- Лежа на спине, в течение двух минут имитируем ногами активную езду на велосипеде.
- Стоя на четвереньках, делаем медленные выгибания/прогибания спины. Повторяем 7 раз.
Начинать физические упражнения необходимо с минимальной нагрузки, постепенно увеличивая число повторов и продолжительность тренировок.
Во время занятий следует избегать любых резких движений, интенсивных нагрузок – тех упражнений, которые способны увеличить риск переломов. В «рацион» занятий не должны быть включены бег, прыжки, резкие наклоны, приседания, повороты в талии. Лечебная гимнастика при остеопорозе должна проводиться в умеренном темпе. Также под запретом любые подъемы тяжестей: гири, штанги, гантели.
Предельно осторожными нужно быть и при занятиях теннисом, гольфом, выполнении некоторых поз йоги. В обязательном порядке следует соблюдать все рекомендации врача ЛФК или профессионального инструктора. Нельзя резко увеличивать интенсивность нагрузок, а также менять упражнения без предварительной консультации специалиста.
В теплое время года рекомендуются занятия на открытом воздухе, плавание в природных или открытых водоемах, езда на велосипеде. Зимой помещение, в котором проходят занятия, должно быть хорошо проветриваемым, необходим постоянный приток свежего воздуха.
Своевременная консультация врача, здоровый образ жизни, сбалансированное питание, лечебная физкультура, направленная на поддержание мышечного тонуса и укрепление костной ткани – и никакой остеопороз не сможет вас напугать!
Берегите себя и свое здоровье!!!!
RAD.00034 Динамическая визуализация позвоночника (включая цифровую подвижную рентгенограмму и кинерадиографию / видеофлюороскопию)
RAD.00034 Динамическая визуализация позвоночника (включая цифровую подвижную рентгенографию и кинерадиографию / видеофлюороскопию)| Медицинская политика06 | ||||
| Тема: Динамическая визуализация позвоночника (включая цифровую рентгенографию движения и кинерадиографию / видеофлюороскопию) | |
| Номер документа: RAD.00034 | Дата публикации: 07/08/2020 |
| Статус: Проверено | Дата последней проверки: 05/14/2020 |
В этом документе рассматривается использование динамической визуализации позвоночника, цифровой движущийся рентген, кинерадиография или видеофлюороскопия для получения движущихся изображений позвоночника для обнаружения или оценки структурных или функциональных аномалий.
Для исследования и не требуется с медицинской точки зрения:
Динамическая визуализация позвоночника, включая, помимо прочего, цифровой движущийся рентген позвоночника с или без оцифровки рентгеновских снимков позвоночника и компьютерного анализа спины или позвоночника, считается исследовательским и n как медицински необходимым для всех показаний.
Динамическая визуализация позвоночника, включая, помимо прочего, кинерадиографию, также известную как видеофлюороскопия, при использовании для визуализации движений спины или позвоночника, считается исследовательской и № медицинской необходимостью для всех показаний.
Текущая литература, оценивающая клиническую применимость методов динамической визуализации позвоночника, включая, но не ограничиваясь, цифровую рентгенографию движения и кинерадиографию (видеофлюороскопию) для оценки и оценки позвоночника, ограничена несколькими исследованиями, включающими очень небольшое количество исследований. участников.Хотя эти исследования действительно показывают, что использование этих технологий может принести определенную пользу, необходимы дополнительные доказательства крупных контролируемых испытаний, чтобы продемонстрировать, что результаты оказывают значительное влияние на клиническую помощь и превосходят доступные в настоящее время альтернативы. В настоящее время данных недостаточно для поддержки использования динамической визуализации позвоночника, включая цифровую рентгенографию движения, кинерадиографию и видеофлюороскопию позвоночника по любым показаниям.
Динамическая визуализация позвоночника — это общий термин, обозначающий использование нескольких различных технологий визуализации, включая цифровую рентгенографию движения, кинерадиографию и видеофлюороскопию.Эти технологии позволяют одновременно визуализировать движение внутренних структур тела, таких как скелет, межпозвоночные диски и связки, с соответствующими внешними движениями тела. Все эти методы используют рентгеновские лучи для создания изображений в цифровом формате или на пленке, что позволяет визуализировать внутренние структуры во время движения человека. Эти технологии были предложены для оценки боли в спине, ортопедических проблем и других состояний.
Цифровой рентгеновский снимок включает использование пленочного рентгеновского снимка или компьютерных рентгеновских «снимков», сделанных последовательно, когда человек движется перед рентгеновской камерой.Пленочные рентгеновские снимки оцифровываются в компьютере для манипуляции, в то время как компьютерные рентгеновские снимки автоматически создаются в цифровом формате. Затем оцифрованные снимки упорядочиваются с помощью компьютерной программы и воспроизводятся на видеомониторе, создавая движущееся изображение внутренней части тела. Затем это движущееся изображение может быть оценено одним врачом или с помощью компьютера, который оценивает несколько аспектов структуры тела, чтобы определить наличие или отсутствие аномалий.
Видеофлюороскопия и кинерадиография — это разные названия одной и той же процедуры, в которой используется метод, называемый рентгеноскопией, для создания видеоизображений внутренних структур тела в реальном времени.В отличие от стандартных рентгеновских лучей, которые делают одно изображение в определенный момент времени, видеофлюроскопия больше похожа на видеокамеру, обеспечивая движущиеся изображения внутренней части тела. Результаты этих методов могут отображаться на видеомониторе по мере выполнения процедуры, а также записываться, чтобы позволить компьютерный анализ или оценку в более позднее время. Как и в случае с цифровым рентгеновским снимком, результаты могут быть оценены только врачом или с помощью программного обеспечения для компьютерного анализа.
Кинерадиография (также известная как видеофлюороскопия): радиологическая процедура, при которой используется рентгеноскопия, рентгеновская процедура, позволяющая увидеть структуры тела в режиме реального времени; эта процедура была предложена в качестве инструмента для диагностики или оценки заболеваний или травм позвоночника.
Цифровой рентгеновский снимок с движением: технология, в которой последовательные рентгеновские снимки оцифровываются и упорядочиваются для создания видеоизображения движения внутренних структур тела.
Оцифровка: процесс преобразования информации из аналогового формата в цифровой компьютерный формат.
Следующие коды процедур и процедур, применимые к этому документу, включены ниже в информационных целях. Включение или исключение кода (ов) процедуры, диагноза или устройства не подразумевает и не подразумевает страховое покрытие участников или политику возмещения расходов поставщикам услуг.Пожалуйста, ознакомьтесь с преимуществами контракта участника, действующими на момент предоставления услуги, чтобы определить покрытие или отсутствие покрытия этих услуг применительно к отдельному участнику.
Когда услуги являются исследовательскими и не являются необходимыми с медицинской точки зрения:
Для следующих кодов процедур и диагнозов, или когда код описывает процедуру, указанную в разделе «Заявление о положении», как исследовательскую и не необходимую с медицинской точки зрения.
CPT | ||
76120 | Кинерадиография / видеорадиография, кроме случаев, когда это специально включено | |
6125000 | ||
6125000 | ||
76496 | Не включенная в перечень рентгеноскопическая процедура (например, диагностическая, интервенционная) [если указано как видеофлюороскопия] | |
M40.00-M40.57 | Кифоз и лордоз | |
M41.00-M41.9 | Сколиоз | |
M42.00-M42.9 | 9000teochrosisinal||
M43.00-M43.9 | Другие деформирующие дорсопатии | |
M45.0-M45.9 | Анкилозирующий спондилит | |
| .00-M46.99 | Другие воспалительные спондилопатии | |
M47.011-M47.9 | Спондилез | |
M48.00-M48.9 | Другие спондилопатии | |
M49.80-M49.89 | Спондилопатии при болезнях, классифицированных в других рубриках | |
M50.00-M50.93 | Заболевания шейного диска | |
M51.04-M51.9 | Грудные, грудопоясничные и пояснично-крестцовые расстройства межпозвонковых дисков | |
M53. 9 | Другие и неуточненные дорсопатии, не классифицированные в других рубриках | |
M54.00-M54.9 | Дорсалгия | |
M80.08XA-M80.08XS | Возрастной остеопороз с текущим патологическим переломом позвонка (e) | |
M80.88XA-M80.88XS | Другой остеопороз с текущим патологическим переломом позвонка (e) | |
M81.0-M81.8 | Остеопороз без текущего патологического перелома | |
M88.1 | Деформирующий остит позвонков | |
Деформирующий остит множественных участков | ||
M99.00-M99.04 | Сегментарная и соматическая дисфункция головы, шейного, грудного, поясничного, крестцового отделов | |
| 0-Q76.49 | Врожденные пороки развития позвоночника | |
S12.000A-S12.691S | Перелом шейного позвонка | |
S13.0XXA-S13.0XXS | Травматический разрыв шейного межпозвонкового диска | |
S13.100A-S13.181S | Подвывих и вывих шейных позвонков 900.20536 9000X5 29XS | Вывих другой и неуточненной части шеи |
S13.4XXA-S13.4XXS | Растяжение связок шейного отдела позвоночника | |
S22.000A-S22.089S | Перелом грудного позвонка | |
S23.0XXA-S23.0XXS | Травматический разрыв межпозвонкового диска грудного отдела | |
Подвывих и вывих грудного позвонка | ||
S23.3XXA-S23.3XXS | Растяжение связок грудного отдела позвоночника | |
S32.000A-S32.059S | Перелом поясничного позвонка | |
S32.10XA-S32.19XS | Перелом крестца | |
S32.2XXA-S32 | S32.2XXA-S32. Перелом копчика | |
S33.0XXA-S33.0XXS | Травматический разрыв поясничного межпозвонкового диска | |
S33.100A-S33.141S | Подвывих и вывих поясничного позвонка | |
S33.2XXA-S33.2XXS | Вывих крестцово-подвздошного и крестцово-копчикового суставов | |
Вывих других и неуточненных частей поясничного отдела позвоночника и таза | ||
S33.5XXA-S33.9XXS | Растяжение связок поясничного отдела позвоночника, крестцово-подвздошного сустава, других и неуточненных отделов позвоночника и таз |
Публикации, прошедшие экспертную оценку:
- Harvey S, Hukins D, Smith F, et al.Измерение межпозвоночных движений поясничного отдела позвоночника в сагиттальной плоскости с помощью видеофлюороскопии. J Back Musculoskelet Rehabil. 2015; 29 (3): 445-457.
- Хино Х., Абуми К., Канаяма М., Канеда К. Анализ динамических движений нормального и нестабильного шейного отдела позвоночника с использованием кинерадиографии. Исследование in vivo. Позвоночник (Phila Pa 1976). 1999; 24 (2): 163-168.
- Линдгрен К.А., Лейно Э., Маннинен Х. Тест бокового сгибания при вращении шейки матки при брахиалгии. Arch Phys Med Rehabil. 1992; 73 (8): 735-737.
- Окава А., Шиномия К., Комори Н. и др.Исследование динамических движений всего поясничного отдела позвоночника с помощью видеофлюороскопии. Позвоночник (Phila Pa 1976). 1998; 23 (16): 1743-1749.
- Тейхен Д.С., Флинн Т.В., Чайлдс Дж. Д. и др. Рентгеноскопическое видео для выявления аберрантных движений в пояснице. Позвоночник. 2007; 32 (7): E220-229.
- Wong KW, Leong JC, Chan MK и др. Профиль сгибания-разгибания поясничного отдела позвоночника у 100 здоровых добровольцев. Позвоночник (Phila Pa 1976). 2004; 29 (15): 1636-1641.
| Веб-сайты для получения дополнительной информации |
- Национальный институт неврологических заболеваний и инсульта.Информационный бюллетень о боли в пояснице. Доступно по адресу: http://www.ninds.nih.gov/disorders/backpain/detail_backpain.htm. По состоянию на 23 марта 2020 г.
- Национальная медицинская библиотека. Темы о здоровье: Боль в спине. Доступно по адресу: http://www.nlm.nih.gov/medlineplus/backpain.html. По состоянию на 23 марта 2020 г.
DXAnalyzer ©
Использование конкретных названий продуктов носит исключительно иллюстративный характер. Он не предназначен для рекомендации одного продукта по сравнению с другим и не предназначен для представления полного списка всех доступных продуктов.
Статус | Дата | Действия |
Проверено | 14.05.2020 | Медицинская политика (MPTAC) обзор. Обновлен раздел Сайты. |
Проверено | 06.06.2019 | Обзор MPTAC.Обновлен раздел Сайты. |
Проверено | 26.07.2018 | Проверка MPTAC. Текст заголовка документа изменен с «Текущая дата вступления в силу» на «Дата публикации». Обновлен раздел «Ссылки». |
Проверено | 03.08.2017 | Проверка MPTAC. Обновлен раздел «Ссылки». |
Проверено | 08.04.2016 | Проверка MPTAC.Обновлены разделы «Кодирование» и «Справочник». Из раздела «Кодирование» удалены коды МКБ-9. |
Проверено | 06.08.2015 | Проверка MPTAC. |
Проверено | 14.08.2014 | Проверка MPTAC. |
Проверено | 08.08.2013 | Проверка MPTAC. |
Проверено | 09.08.2012 | Проверка MPTAC. |
Проверено | 18.08.2011 | Проверка MPTAC. |
Проверено | 19.08.2010 | Проверка MPTAC. |
Проверено | 27.08.2009 | Проверка MPTAC. |
Проверено | 28.08.2008 | Проверка MPTAC. |
21.02.2008 | Фраза «исследовательская / не медицинская необходимость» была разъяснена как «исследовательская и не медицинская необходимость». Это изменение было одобрено на заседании MPTAC 29 ноября 2007 года. | |
Проверено | 18.08.2007 | Проверка MPTAC. |
Проверено | 14.09.2006 | Проверка MPTAC. |
Пересмотрено | 22.09.2005 | Комитет MPTAC. Пересмотр основан на Гимне до слияния и Согласовании WellPoint до слияния. |
Организации до слияния | Дата последней проверки | Номер документа | Название | 28.10.2004 | RAD.00034 | Динамическая визуализация позвоночника (включая цифровую рентгенографию движения и кинерадиографию / видеофлюороскопию) |
WellPoint Health Networks, Inc. | Нет |
Федеральные законы и законы штата, а также язык контракта, включая определения и особые положения / исключения контрактов, имеют приоритет над медицинской политикой и должны рассматриваться в первую очередь при определении права на страховое покрытие.Преимущества контракта участника, действующие на дату оказания услуг, должны быть использованы. Прежде чем использовать медицинское заключение при вынесении судебного решения, следует рассмотреть медицинскую политику, касающуюся медицинской эффективности. Медицинские технологии постоянно развиваются, и мы оставляем за собой право периодически пересматривать и обновлять Медицинскую политику.
Никакая часть данной публикации не может быть воспроизведена, сохранена в поисковой системе или передана в любой форме и любыми средствами, электронными, механическими, фотокопировальными или иными, без разрешения плана медицинского страхования.
© Только CPT — Американская медицинская ассоциация
Шейный спондилез — Диагностика и лечение
Диагноз
Ваш врач, скорее всего, начнет с медицинского осмотра, который включает:
- Проверка диапазона движений шеи
- Проверка рефлексов и силы мышц, чтобы выяснить, есть ли давление на спинномозговые нервы или спинной мозг
- Наблюдая за вашей ходьбой, чтобы узнать, влияет ли сжатие позвоночника на вашу походку
Визуализирующие тесты
Визуализирующие тесты могут предоставить подробную информацию для диагностики и лечения.Ваш врач может порекомендовать:
- Рентген шеи. Рентген может показать аномалии, такие как костные шпоры, которые указывают на шейный спондилез. Рентген шеи также может исключить редкие и более серьезные причины боли и скованности в шее, такие как опухоли, инфекции или переломы.
- Компьютерная томография. Компьютерная томография может предоставить более детальное изображение, особенно костей.
- МРТ. МРТ может помочь точно определить области, где возможно защемление нервов.
- Миелография. Измерительный краситель вводится в позвоночный канал для получения более детальных рентгеновских снимков или компьютерной томографии.
Тесты нервной функции
Ваш врач может порекомендовать тесты, чтобы определить, правильно ли нервные сигналы передаются к вашим мышцам. Функциональные тесты нервов включают:
- Электромиография. Этот тест измеряет электрическую активность ваших нервов, поскольку они передают сообщения вашим мышцам, когда мышцы сокращаются и находятся в состоянии покоя.
- Исследование нервной проводимости. Электроды прикрепляются к коже над исследуемым нервом. Через нерв пропускают небольшой ток, чтобы измерить силу и скорость нервных сигналов.
Дополнительная информация
Показать дополнительную информациюЛечение
Лечение шейного спондилеза зависит от тяжести ваших признаков и симптомов. Целью лечения является облегчение боли, максимально возможное поддержание вашей обычной активности и предотвращение необратимых травм спинного мозга и нервов.
Лекарства
Если безрецептурных обезболивающих недостаточно, ваш врач может прописать:
- Нестероидные противовоспалительные средства. Хотя некоторые типы НПВП доступны без рецепта, вам могут потребоваться рецептурные препараты для снятия боли и воспаления, связанных с шейным спондилезом.
- Кортикостероиды. Короткий курс перорального приема преднизона может облегчить боль.Если у вас сильная боль, могут помочь инъекции стероидов.
- Миорелаксанты. Некоторые препараты, такие как циклобензаприн, могут помочь уменьшить мышечные спазмы в шее.
- Противосудорожные препараты. Некоторые лекарства от эпилепсии, такие как габапентин (Neurontin, Horizant) и прегабалин (Lyrica), могут притупить боль при повреждении нервов.
- Антидепрессанты. Было обнаружено, что некоторые антидепрессанты помогают облегчить боль в шее при шейном спондилезе.
Терапия
Физиотерапевт научит вас упражнениям, которые помогут растянуть и укрепить мышцы шеи и плеч. Некоторым людям с шейным спондилезом полезно вытяжение, которое может помочь освободить больше места в позвоночнике при защемлении нервных корешков.
Хирургия
Если консервативное лечение не помогает или если ваши неврологические признаки и симптомы, такие как слабость в руках или ногах, ухудшаются, вам может потребоваться операция, чтобы освободить место для спинного мозга и нервных корешков.
Операция может включать:
- Удаление межпозвоночной грыжи или костной шпоры
- Удаление части позвонка
- Сращивание сегмента шеи с использованием костного трансплантата и аппаратуры
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
При легкой форме шейного спондилеза могут помочь:
- Регулярные упражнения. Поддержание активности поможет ускорить восстановление, даже если вам придется временно изменить некоторые упражнения из-за боли в шее. Люди, которые ежедневно ходят пешком, реже испытывают боли в шее и пояснице.
- Безрецептурные обезболивающие. Ибупрофена (Адвил, Мотрин IB, другие), напроксен натрия (Алев) или ацетаминофена (Тайленол, другие) часто бывает достаточно для купирования боли, связанной с шейным спондилезом.
- Тепло или лед. Прикладывание тепла или льда к шее может облегчить боль в мышцах шеи.
- Мягкий ортез шеи. Ортез позволяет мышцам шеи отдыхать. Однако шейный бандаж следует носить только в течение короткого периода времени, поскольку он в конечном итоге может ослабить мышцы шеи.
Подготовка к приему
Возможно, вас направят к физиотерапевту или врачу, специализирующемуся на заболеваниях позвоночника (ортопед).
Что вы можете сделать
- Запишите свои симптомы и когда они начались.
- Запишите основную медицинскую информацию, включая другие состояния.
- Запишите ключевую личную информацию, включая любые серьезные изменения или факторы стресса в вашей жизни.
- Составьте список всех ваших лекарств, витаминов или пищевых добавок.
- Узнайте, были ли у кого-нибудь в вашей семье подобные проблемы.
- Попросите родственника или друга сопровождать вас, , чтобы помочь вам вспомнить, что говорит врач.
- Запишите вопросы, которые задайте своему врачу.
Вопросы, которые следует задать врачу
- Какая наиболее вероятная причина моих симптомов?
- Какие тесты мне нужны?
- Какие методы лечения доступны?
- У меня другие проблемы со здоровьем. Как мне лучше всего управлять ими вместе?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать другие вопросы, которые возникнут во время вашего приема.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас будет время, чтобы перейти к вопросам, которые вы хотите подробно обсудить. Вас могут спросить:
- Где именно болит шея?
- Были ли у вас предыдущие эпизоды подобной боли, которые со временем проходили?
- Испытывали ли вы какие-либо изменения в контроле над мочевым пузырем или кишечником?
- Испытывали ли вы покалывание или слабость в руках, руках, ногах или ступнях?
- У вас проблемы с ходьбой?
- Какие меры по уходу за собой вы пробовали и помогли ли какие-либо из них?
- Чем вы занимаетесь, чем занимаетесь, чем занимаетесь, чем увлекаетесь?
- Были ли у вас хлыстовые или другие травмы шеи?
12 июня 2020 г.
Показать ссылки- Shen FH, et al.Шейная спондилотическая миелопатия. В кн .: Учебник шейного отдела позвоночника. Филадельфия, Пенсильвания: Сондерс Эльзевир; 2015. https://www.clinicalkey.com. По состоянию на 8 мая 2018 г.
- Левин К. Шейная спондилотическая миелопатия. https://www.uptodate.com/contents/search. По состоянию на 8 мая 2018 г.
- Isaac Z. Обследование пациента с болью в шее и заболеваниями шейного отдела позвоночника. http://www.uptodate.com/contents/search. По состоянию на 8 мая 2018 г.
- Робинсон Дж. И др. Клиника и диагностика радикулопатии шейки матки.http://www.uptodate.com/contents/search. По состоянию на 8 мая 2018 г.
- Шейный спондилез (артрит шеи). Американская академия хирургов-ортопедов. https://orthoinfo.aaos.org/en/diseases—conditions/cervical-spondylosis-arthritis-of-the-neck. По состоянию на 8 мая 2018 г.
- Daroff RB, et al. Заболевания костей, суставов, связок и мозговых оболочек. В: Неврология Брэдли в клинической практике. 7-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевир; 2016 г. https://www.clinicalkey.com.По состоянию на 8 мая 2018 г.
- Робинсон Дж. И др. Лечение и прогноз шейной радикулопатии. https://www.uptodate.com/contents/search. По состоянию на 8 мая 2018 г.
- Шелеруд Р.А. (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 10 мая 2018 г.
Связанные
Связанные процедуры
Показать другие связанные процедурыОстеохондрозы: основы практики, патофизиология, этиология
Автор
Маниш Кумар Варшней, MBBS, MRCS Доцент кафедры ортопедии, Медицинский колледж леди Хардиндж и ассоциированные больницы, Индия
Раскрытие: Ничего не разглашать.
Соавтор (ы)
Шах Алам Хан, MBBS, MS, MRCS (Edin), MCh (Orth), FRCS Адъюнкт-профессор кафедры ортопедии Всеиндийского института медицинских наук, Индия
Раскрытие: Ничего не разглашать.
Ашок Кумар, старший ординатор MBBS , отделение ортопедии, Всеиндийский институт медицинских наук, Индия
Раскрытие информации: раскрывать нечего.
Прашант Инна, MBBS, MS, DNB Консультант по детской ортопедической хирургии, Манипальные больницы Бангалора и больницы доктора Малати Манипал, Индия
Прашант Инна, MBBS, MS, DNB является членом следующих медицинских обществ: Медицинский совет Индия, Индийская ортопедическая ассоциация, Национальная академия медицинских наук (Индия)
Раскрытие: Ничего не говорится.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получал зарплату от Medscape за работу. для: Medscape.
Ян Д. Дики, доктор медицины, FRCSC, LMCC хирург-ортопед, Colorado Limb Consultants, Денверская клиника конечностей из группы риска; Медицинский директор, Денверская сеть саркомы Сары Кэннон; Штатный хирург отделения ортопедии пресвитерианской больницы / больницы Святого Луки; Адъюнкт-профессор кафедры химической и биологической инженерии, Университет штата Мэн
Ян Д. Дики, доктор медицины, FRCSC, LMCC является членом следующих медицинских обществ: Канадская ортопедическая ассоциация, Общество хирургов-ортопедов штата Мэн, Ассоциация выпускников клиники Майо, Опухоль опорно-двигательного аппарата Общество, Ортопедическое общество Новой Англии, Королевский колледж хирургов Канады
Раскрытие информации: Получен гонорар от компании Stryker Orthopaedics за консультацию; Получал гонорары от Cadence за выступления и преподавание; Получил грант / средства на исследования от Wright Medical для исследований; Получал гонорары от Angiotech за выступления и преподавание; Получал гонорары от Ферринга за выступления и преподавание.
Главный редактор
Харрис Геллман, MD Хирург-консультант, Центр рук Броварда; Добровольный клинический профессор ортопедической хирургии и пластической хирургии, кафедры ортопедической хирургии и хирургии, Университет Майами, Медицинская школа Леонарда Миллера; Клинический профессор хирургии Юго-восточной медицинской школы Нова
Харрис Геллман, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии медицинской акупунктуры, Американской академии хирургов-ортопедов, Американской ортопедической ассоциации, Американского общества хирургии кисти, Арканзас Медицинское общество, Медицинская ассоциация Флориды, Ортопедическое общество Флориды
Раскрытие: Ничего не разглашать.
Lumbar Fusion в Spine Nevada, 3D-демонстрация хирургии позвоночника
Lumbar Fusion
Поясничная ламинэктомия и спондилодез — это процедура, используемая для декомпрессии и стабилизировать поясничный отдел позвоночника. Это снимает боль и слабость, вызванные сужением позвоночного канала, состояние, называемое стенозом позвоночника. Стеноз позвоночного канала определяется чрезмерным разрастанием костей и связок позвоночного канала. Это приводит к сужению, которое сдавливает нервные корешки, вызывая стреляющую боль в спине и ногах, а также возможное онемение и слабость.В некоторых случаях выпячивание грыжи межпозвоночного диска может способствовать состоянию стеноз позвоночного канала.
Поясничный спондилодез, представленный SpineNevada
Пользовательская 3D-анимация © SpineNevada
При ламинэктомии полностью удаляется костная дуга, называемая пластинкой. облегчить защемление нервных корешков.
С помощью рентгеноскопии, специального вида рентгена, область лечения определяется и На пояснице пациента делается разрез при открытой ламинэктомии.В Остистый отросток обнажают путем рассечения мышцы по обе стороны от позвоночника. А установлен самоудерживающийся ретрактор и обеспечивается доступ к обеим сторонам пластинки. достигнуто. Эта процедура приводит к большему травмированию тканей, чем альтернативная. малоинвазивная двусторонняя ламинэктомия.
Остистый отросток, часть позвонка, которая выступает вниз по спине. позвоночника сначала удаляется, чтобы лучше получить доступ к поврежденным частям пластинки. Чтобы добиться декомпрессии нервных корешков, хирурги Spine Nevada прореживают пластинки с обеих сторон позвоночника с помощью высокоскоростных сверл.Затем используются специальные инструменты для извлечения кусочков утолщенной связки. Хирург проверит нервные корешки, чтобы проверить, сохраняется ли защемление. Костные шпоры вокруг отверстия, где нервные корешки выходят из позвоночника, могут быть очищены для достижения полной декомпрессии нервного корешка. На поперечные отростки и фасеточные суставы накладывают трансплантат. Боковая масса Затем по обе стороны от позвонков устанавливаются винты и устанавливается стержневая система. закреплен для стабилизации позвоночника во время заживления.Со временем материал трансплантата срастается с тканью позвоночника, расположенной выше, и ниже формируется костная масса, называемая сращением. Рана ушивается рассасывающимися швами и накладывается повязка. В Позвоночник Невада эта процедура обычно выполняется амбулаторно.
[Вверх]
Авторские права на образовательный контент 2019 © Prizm Development, Inc.Все права защищены. PrizmDevelopment.com • Центры передового опыта для улучшения здравоохранения
Рассекающий остеохондрит голеностопного сустава
Введение
Рассекающий остеохондрит — заболевание, вызывающее боль и скованность в голеностопном суставе. Рассекающий остеохондрит может поражать все возрастные группы и обычно возникает после скручивания голеностопного сустава, например, растяжения связок голеностопного сустава. Рассекающий остеохондрит — это нарушение кровоснабжения сегмента кости и хряща в лодыжке, которое может привести к небольшому перелому или разрушению суставной поверхности.
Анатомия
Таранная кость — одна из крупных костей стопы, которая формирует голеностопный сустав. Рассекающий остеохондрит возникает в верхней части таранной кости. В зависимости от того, как произошла травма лодыжки, состояние может возникать по бокам таранной кости.
Верхняя часть таранной кости является частью голеностопного сустава и покрыта суставным хрящом. Суставной хрящ — это белый скользкий материал, покрывающий все суставные поверхности. Суставной хрящ на таранной кости имеет толщину около одной восьмой дюйма и позволяет костям голеностопного сустава скользить друг относительно друга без особого трения.
Причины
В большинстве случаев рассекающий остеохондрит вызван реальными переломами типа чипа. Эти переломы часто возникают при сильном растяжении связок голеностопного сустава. Сторона таранной кости, на которой находится чип, зависит от того, как была вывихнута лодыжка во время первоначальной травмы.
Сломанная стружка может быть разной по размеру и серьезности. Если кость под хрящом раздроблена или треснута, а суставной хрящ остается неповрежденным, вероятность смещения фрагмента снижается. Однако, если суставной хрящ сломан, фрагменты костной стружки могут сместиться, препятствуя процессу заживления.
Поскольку костная стружка отделена от остальной части таранной кости, кровеносные сосуды, идущие к отколотому фрагменту, разрываются, и кровоснабжение фрагмента прекращается. Если фрагмент смещается, эти кровеносные сосуды не могут расти снова. Фрагмент теряет кровоснабжение и умирает. Это снижает вероятность заживления.
Симптомы
Рассекающий остеохондрит включает симптомы, похожие на травмы растяжения связок голеностопного сустава. Вы можете почувствовать отек и боль, а также с трудом удерживать вес на лодыжке.Постоянные проблемы с фрагментом могут вызвать еще больший отек и общую боль в лодыжке. Вы также можете почувствовать захватывающее ощущение в щиколотке в определенных положениях. Это вызвано тем, что чип при движении застревает в голеностопном суставе. Со временем рассекающий остеохондрит может привести к тяжелому артриту.
Диагноз
Диагноз рассекающий остеохондрит может быть предложен на основании вашей истории болезни и результатов физикального обследования. Рентген лодыжки обычно показывает проблему в верхней части таранной кости (иногда называемой куполом таранной кости).Для определения всей площади пораженной области могут потребоваться специальные тесты, такие как компьютерная аксиальная томография (компьютерная томография) или магнитно-резонансная томография (МРТ).
Лечение
Консервативное лечение
Лечение рассекающего остеохондрита зависит от того, когда обнаружена проблема. При обнаружении сразу после травмы лодыжки, вызванной скручиванием, может быть предложена иммобилизация в гипсе на шесть недель, чтобы увидеть, заживает ли травма кости. В этот период иммобилизации вам, возможно, придется снизить вес стопы и использовать костыли.
Хирургия
Если рассекающий остеохондрит не распознается на ранней стадии, фрагмент кости может не зажить и продолжать вызывать проблемы. Затем может потребоваться хирургическое вмешательство для лечения ваших симптомов.
Операция обычно включает удаление оторвавшегося фрагмента хряща и кости из голеностопного сустава и просверливание небольших отверстий в поврежденной кости. При удалении фрагмента в куполе талара остается дефект в виде небольшой кратера. В этой области просверливаются отверстия, позволяющие новым кровеносным сосудам расти и помогать рубцовой ткани формироваться, чтобы заполнить эту область.В конце концов, эта новая рубцовая ткань сглаживает дефект и позволяет лодыжке двигаться более плавно.
Операция может быть проведена несколькими способами. В некоторых случаях операцию можно провести с помощью артроскопа. Артроскоп — это специальная миниатюрная камера, которую можно вставить в сустав через очень маленький разрез. Через другие небольшие разрезы в лодыжку можно ввести специальные инструменты. Пока хирург смотрит на экран телевизора, можно удалить фрагмент и высверлить дефект.
Голеностопный сустав — это небольшой сустав, и артроскоп может с трудом попасть в определенные области сустава. Если дефект трудно обнаружить артроскопом, может потребоваться открытый разрез. Этот разрез обычно делается в передней части лодыжки, чтобы хирург мог увидеть сустав. Опять же, используются специальные инструменты, чтобы удалить костный фрагмент и просверлить травмированный участок.
Реабилитация
Если ваш хирург рекомендует нехирургический уход с использованием гипса или гипсового ботинка, вы можете находиться на костылях до шести недель.Во время последующих визитов в офис, вероятно, будут сделаны рентгеновские снимки, чтобы хирург мог проследить за заживлением фрагмента и определить, потребуется ли операция.
Если требуется операция, заживление костей и мягких тканей займет около восьми недель. В это время вы будете помещены в гипсовый или гипсовый ботинок, чтобы защитить кости во время их заживления. Возможно, вам понадобятся костыли. Физиотерапевт может помочь вам научиться пользоваться костылями.
Вероятно, вы будете носить повязку в течение недели после процедуры.Швы будут сняты через 10-14 дней после операции. Если ваш хирург использовал рассасывающиеся швы, их снимать не нужно.
Рассекающий остеохондрит коленного сустава Watsonville | JOCD Округ Санта-Крус, Округ Санта-Клара
Введение
Рассекающий остеохондрит (ОКР) — это проблема, поражающая колено. Заболевание протекает по-разному у детей, поэтому ему дано отдельное название — рассекающий ювенильный остеохондрит (JOCD).Заболевание поражает конец большой кости бедра, обычно известной как бедренная кость.
Эти расстройства встречаются редко и чаще всего встречаются у молодых спортсменов. У детей от девяти до десяти лет может развиться JOCD. У любого взрослого человека может развиться ОКР, причем большинство пациентов находится в возрасте от раннего взросления до пятидесяти лет.
ОКР и JOCD вызывают одно и то же повреждение колена, но это разные заболевания.У ребенка, который все еще растет, проблема излечивается сама собой. У взрослого человека кости не растут. По этой причине лечение и восстановление после ОКР и JOCD могут быть самыми разными.
Поверхность сустава, поврежденная ОКР, не заживает естественным путем. Даже после операции ОКР обычно приводит к будущим проблемам с суставами, включая дегенеративный артрит и остеоартрит.
Анатомия
В большинстве случаев ОКР и JOCD поражают мыщелки бедренной кости коленного сустава.Бедренный мыщелок — это часть колена, состоящая из закругленного конца бедренной кости или бедренной кости. Каждое колено имеет два мыщелка бедренной кости, медиальный мыщелок бедренной кости (с внутренней стороны колена) и латеральный мыщелок бедренной кости (с внешней стороны). Как и большинство суставных поверхностей, мыщелки бедренной кости покрыты суставным хрящом. Суставной хрящ — это гладкое гладкое покрытие, которое позволяет костям сустава плавно скользить друг относительно друга.
Проблема возникает, когда хрящ колена прикрепляется к кости под ним.Область кости прямо под поверхностью хряща травмируется, что приводит к повреждению кровеносных сосудов кости. Без кровотока область поврежденной кости фактически умирает. Эту область мертвой кости можно увидеть на рентгеновском снимке, и ее иногда называют очагом остеохондрита.
ОКР и JOCD обычно влияют на ту часть сустава, на которую приходится большая часть веса тела. Повреждения находятся в постоянном стрессе и не успевают зажить. Также поражения вызывают боль и проблемы при ходьбе и нагрузке на колено.Чаще поражения возникают на медиальном мыщелке бедренной кости, потому что внутренняя часть колена несет больший вес.
JOCD
Многие врачи считают, что JOCD возникает в результате повторяющихся нагрузок на кости. Большинство молодых людей с JOCD занимались соревновательными видами спорта с раннего возраста. Напряженный график тренировок и соревнований может вызвать нагрузку на бедренную кость и привести к JOCD.В некоторых случаях другие проблемы с мышцами или костями могут вызвать дополнительный стресс и способствовать развитию JOCD.
OCD
Иногда JOCD не лечится или не заживает полностью. Когда это происходит, JOCD перерастает в ОКР. ОКР может возникнуть в любое время, начиная с раннего взрослого возраста, но большинство пациентов — это взрослые люди в возрасте до пятидесяти лет. Случаи ОКР, впервые диагностированные в раннем взрослом возрасте, вероятно, начались как ЮОКР. Когда у человека в более позднем возрасте возникает ОКР, это, вероятно, новая проблема.
Врачи не уверены, что вызывает ОКР. Связь между постоянным интенсивным использованием и ОКР меньше. Многие люди, у которых развивается ОКР, не имеют особых факторов риска.
Поскольку ОКР приводит к повреждению поверхности сустава, это состояние может привести к проблемам с дегенерацией костей и остеоартритом. Повреждение суставной поверхности влияет на работу сустава. Со временем этот дисбаланс может привести к ненормальному износу сустава и вызвать дегенеративный артрит и остеоартрит.
Симптомы
ОКР и JOCD вызывают одни и те же симптомы, обычно начинающиеся с легкой степени и со временем усиливающиеся. Обе проблемы обычно начинаются с легкой ноющей боли. Движение колена становится болезненным, оно может опухать и болезненно ощущаться при прикосновении. В конце концов, боль становится слишком сильной, чтобы полностью опереться на это колено. Эти симптомы довольно часто встречаются у спортсменов. Они похожи на симптомы растяжений, растяжений и других проблем с коленями.
По мере ухудшения состояния пораженный участок кости может разрушиться, что приведет к образованию выемки на гладкой поверхности сустава. Хрящ над этим мертвым участком кости (поражение) может быть поврежден. Это может вызвать ощущение щелчка или защемления, когда коленный сустав перемещается по надрезанной области. В некоторых случаях мертвый участок кости может фактически отделиться от остальной части бедренной кости, образуя так называемое рыхлое тело. Это свободное тело может плавать внутри коленного сустава.Колено может защемить или заблокироваться при движении, если ему мешает свободное тело.
История и физический экзамен
Ваш врач задаст много вопросов о вашей истории болезни. Вас спросят о ваших текущих симптомах и о других проблемах с коленями или суставами, которые у вас были в прошлом. Затем ваш врач осмотрит болезненное колено, ощупывая его и двигая им. Вас могут попросить пройтись, пошевелиться или размять колено. Это может причинить боль, но важно, чтобы врач точно знал, где и когда болит колено.
Радиологические исследования
Ваш врач, вероятно, назначит вам рентгеновский снимок колена. Большинство поражений ОКР обнаруживаются на рентгеновском снимке колена. В противном случае ваш врач может предложить сканирование костей. Сканирование костей — лучший способ увидеть поражения на самых ранних стадиях.
Сканирование костей включает введение в кровоток особого типа красителя, а затем фотографирование костей с помощью специальной камеры.Эта камера похожа на счетчик Гейгера и может улавливать очень небольшое количество излучения. Введенный краситель является очень слабым радиоактивным химическим веществом. Он прикрепляется к участкам кости, которые претерпевают быстрые изменения, например, заживающие переломы. Камера обеспечивает изображение, которое ваш врач использует для обнаружения поражений ОКР на самых ранних стадиях.
Ваш врач может назначить другие методы визуализации, например магнитно-резонансную томографию (МРТ). Аппарат МРТ использует магнитные волны, а не рентгеновские лучи, чтобы показать мягкие ткани тела.С помощью этого аппарата врачи могут создавать изображения, которые выглядят как срезы колена, и очень четко видеть анатомию и любые травмы. Эти тесты могут помочь определить степень повреждения от ОКР и JOCD, а также помочь исключить другие проблемы.
Лечение
Многие случаи JOCD можно полностью вылечить при тщательном лечении. ОКР, вероятно, никогда не вылечит полностью, но его можно вылечить. Есть два метода лечения JOCD: консервативное лечение, чтобы помочь заживлению поражений, и хирургическое вмешательство.Хирургия обычно является единственным эффективным методом лечения ОКР.
Нехирургическое лечение
Консервативные методы лечения помогают примерно в половине случаев JOCD. Цель состоит в том, чтобы помочь заживлению поражений до прекращения роста бедренной кости. Даже если визуальные исследования показывают, что рост уже остановился, обычно стоит попробовать консервативное лечение. Когда консервативное лечение работает, колено кажется как новенькое, а JOCD не приводит к артриту.
Консервативное лечение JOCD может занять от десяти до восемнадцати месяцев. В это время крайне важно прекратить деятельность, которая вызывает боль в колене. Это означает отказ от упражнений и занятий спортом. Это может потребовать использования костылей или ношения гипса в течение нескольких месяцев, если симптомы со стороны колена проявляются. Когда состояние колена становится менее симптоматичным, можно начинать упражнения без нагрузки. Упражнения следует выполнять осторожно и не вызывать боли. Пациенты часто работают с физиотерапевтами, чтобы разработать программу упражнений.
Во время лечения будет проводиться регулярное сканирование костей, чтобы отслеживать, насколько хорошо заживают поражения, и чтобы увидеть, потребуется ли в конечном итоге операция. Даже при JOCD в конечном итоге может потребоваться операция. Когда поражение стало настолько серьезным, что полностью или частично отслоилось от кости, консервативное лечение не сработает. Даже после лечения некоторые пациенты продолжают иметь симптомы, или их сканирование костей показывает признаки того, что повреждение ухудшается.
Некоторым пациентам, у которых слишком близок к концу рост костей, консервативное лечение может оказаться неэффективным.Когда развиваются эти проблемы, ваш хирург может предложить операцию.
Хирургия
Если поражение полностью или частично отслоилось, необходимо хирургическое вмешательство, чтобы удалить незакрепленное тело или зафиксировать его на месте. Вашему врачу необходимо будет собрать информацию о вашем колене и вашей проблеме до операции. Для этого может потребоваться дополнительное сканирование костей, рентген или МРТ. Ваш врач также может использовать артроскоп, крошечную камеру, вставленную в колено, чтобы осмотреть ваше колено перед операцией.
Эти тесты важны, потому что вашему врачу необходимо знать точное местоположение и размер поражения, чтобы определить, какая операция подойдет лучше всего. В некоторых случаях ваш врач сможет использовать артроскоп для проведения операции. Если можно использовать артроскоп, процедура требует меньших разрезов, чем при открытой операции, что может сократить время, необходимое для перемещения колена и выполнения упражнений.
Открытая операция необходима, когда ваш врач не может получить изображение всего поражения, когда неясно, как фрагмент лучше всего вписывается в кость или когда будет слишком сложно заменить фрагмент с помощью артроскопа.Открытая операция обычно требует больших разрезов, чем артроскопическая операция, чтобы хирург мог увидеть колено и выполнить операцию.
Если оторвавшийся костный фрагмент находится в несущей зоне вашей кости, ваш врач попытается прикрепить его, если это вообще возможно. Ваш врач может использовать крошечные металлические булавки или винты, чтобы удерживать фрагмент на месте. Иногда это оказывается трудным. Поврежденный фрагмент часто не полностью ложится на кость. И кость вокруг фрагмента могла измениться, и ваш врач мог ее восстановить.
Несмотря на трудности, повторное прикрепление фрагмента обычно приводит к гораздо лучшему функционированию колена, чем его удаление. Ваше колено будет не в таком хорошем состоянии, как новое, но тщательный план упражнений и последующий уход могут помочь вам снова использовать колено без боли.
В редких случаях поражение необходимо удалить из зоны нагрузки. Ваш врач может попытаться заполнить отверстие с помощью аллотрансплантата. Аллотрансплантат — это фактическая трансплантация кости и хряща от донора в ваше колено.Кость обычно получают из банка костей и тканей.
В этом случае костный материал пересаживается в оставшееся отверстие в кости. Аллотрансплантаты имеют риски, включая отторжение трансплантата и инфекцию. Но они могут очень успешно возвращать функцию коленям.
Реабилитация
Если вам сделали операцию, врач может посоветовать вам использовать аппарат непрерывного пассивного движения (CPM) после этого, чтобы помочь колену начать двигаться и уменьшить жесткость суставов.Машина CPM мягко перемещает ваш сустав за вас.
За исключением артроскопического удаления обвисшего тела, пациенты должны избегать чрезмерной нагрузки на ногу при стоянии или ходьбе в течение шести недель. Это дает время на заживление. После аллотрансплантата нагрузка обычно ограничивается на срок до четырех месяцев.
Пациентам настоятельно рекомендуется соблюдать рекомендации относительно безопасного веса.Им могут потребоваться ходунки или костыли на срок до шести недель, чтобы не слишком сильно давить на сустав, когда они встают и ходят.
Многие врачи рекомендуют своим пациентам пройти формальную физиотерапию после операции на колене по поводу остеохондрита. Первые несколько физиотерапевтических процедур предназначены для облегчения боли и отека после операции. Физиотерапевты также будут работать с пациентами, чтобы убедиться, что они переносят только безопасное количество веса на пораженную ногу.
Упражнения выбираются для улучшения подвижности колен и восстановления тонуса и активности мышц. Сначала упор делается на упражнения в коленях в таких положениях и движениях, которые не нагружают заживляющую часть хряща. По мере развития программы выбираются более сложные упражнения для безопасного развития силы и функции колена.
В идеале пациенты смогут вернуться к своему прежнему образу жизни.Некоторым пациентам может быть рекомендовано изменить выбор занятий, особенно если использовался аллотрансплантат.
Цель терапевта — помочь пациентам контролировать боль, обеспечить безопасную нагрузку на вес и улучшить их силу и диапазон движений. Когда пациенты набирают обороты, регулярные посещения кабинета терапевта прекращаются. Терапевт по-прежнему будет помощником, но пациенты будут отвечать за выполнение своих упражнений в рамках текущей домашней программы.
Лечение шейной ламинэктомии позвоночника | Нейрохирургия
Что такое ламинэктомия шейки матки?
Шейная ламинэктомия — это операция, выполняемая с задней стороны шеи для снятия давления на спинной мозг и нервы. Он включает в себя осторожное удаление костной крыши (или пластинок) позвоночного канала, а также любых мягких тканей, которые также могут вызывать компрессию.
Зачем мне может понадобиться ламинэктомия шейки матки?
Операция на шейном отделе позвоночника может потребоваться при различных проблемах.Чаще всего этот вид операции проводится при дегенеративных заболеваниях.
Цервикальная ламинэктомия обычно выполняется по одной или нескольким из следующих причин:
- Для лечения давления на спинной мозг (вызванного стенозом / спондилезом цервикального канала или пролапсом межпозвонкового диска).
- Для лечения давления на несколько спинномозговых нервов в шее (вызванного стенозом фораминала, шейным спондилезом или пролапсом межпозвонкового диска)
- Для лечения нестабильности шейного отдела позвоночника (это может произойти из-за дегенеративных изменений, артрита или травмы).В этой ситуации для стабилизации позвоночника и снятия давления со стороны спинного мозга выполняется слияние с использованием винтов для боковых масс.
Операция обычно рекомендуется, когда все разумные консервативные меры (обезболивающие, инъекции нервных оболочек, физиотерапия и т. Д.) Не дали результата. В случае значительной нестабильности или неврологических проблем хирургическое вмешательство может быть наиболее подходящим первым вариантом лечения.
Что именно не так с моей шеей?
Спинной канал и межпозвонковые отверстия — это костные туннели в позвоночнике, через которые проходят спинной мозг и спинномозговые нервы (нервные корешки) соответственно.Когда размер этих туннелей уменьшается, остается меньше места для спинномозговых нервов и / или спинного мозга, следствием чего может быть давление на эти структуры.
Симптомы компрессии нервов (нервов или спинного мозга) включают боль, ломоту, скованность, онемение, покалывание и слабость. Поскольку спинномозговые нервы разветвляются, образуя периферические нервы, эти симптомы могут распространяться на другие части тела. Например, компрессия корешка шейного нерва (защемление нервов на шее) может вызывать симптомы в плечах, руках и кистях.
Заболевания, которые могут вызывать компрессию нервных корешков, включают стеноз позвоночного канала, остеохондроз, выпуклость или выпадение межпозвонкового диска, костные шпоры (остеофиты) или спондилез (остеоартрит позвоночника). Обычно два или более из этих состояний наблюдаются вместе.
Межпозвоночные диски располагаются между каждой костью (позвонком) позвоночника. Они действуют как амортизаторы, а также обеспечивают нормальное движение между костями шеи. Каждый диск имеет прочное внешнее кольцо из волокон (фиброз кольца) и мягкую желеобразную центральную часть (пульпозное ядро).Кольцо — самая жесткая часть диска, соединяющая каждую позвоночную кость. Мягкое сочное ядро диска служит основным амортизатором. Разрыв кольца — это место, где разрывается фиброз кольца, часто это первое событие в процессе пролапса диска. Кольцевой разрыв может вызвать боль в шее с болью в руке или без нее. Выпадение шейного диска (или грыжа) возникает, когда пульпозное ядро выходит из своего обычного положения и выпирает в позвоночный канал, иногда оказывая давление на нервы или спинной мозг.
При остеохондрозе диски или подушечки между позвонками сжимаются, вызывая износ диска, что может привести к грыже. У вас также могут быть участки позвоночника с остеоартритом. Эта дегенерация и остеоартрит могут вызывать боль, онемение, покалывание и слабость из-за давления на спинномозговые нервы и / или спинной мозг.
Остеофиты — это аномальные костные шпоры, которые образуются как часть дегенеративного процесса или после длительного пролапса диска. Это образование лишней кости может вызвать стеноз позвоночника, а также стеноз межпозвонковых отверстий, что приводит к сдавлению спинного мозга и / или спинномозговых нервов.
Пациентам с болезненной деформацией шейного отдела позвоночника может помочь операция по выпрямлению и стабилизации позвоночника. Исправление деформации часто проводится одновременно с декомпрессивной хирургической процедурой.
Поскольку шея настолько гибкая (она должна выполнять свои обычные функции), она уязвима для серьезных травм. Сильная травма может вызвать перелом и / или вывих шейного отдела позвоночника. При тяжелой травме также может быть поврежден спинной мозг. Пациентам с переломами и / или вывихами, особенно с повреждением спинного мозга, часто требуется операция для снятия давления на спинной мозг и стабилизации позвоночника.
Нестабильность шеи может вызвать боль в шее, а также нервную компрессию. Это может быть результатом травмы, ревматоидного или остеоартроза, опухоли или инфекции. Нестабильность часто требует хирургической стабилизации.
Какие есть альтернативы ламинэктомии шейки матки?
В зависимости от ваших индивидуальных обстоятельств может существовать ряд альтернатив. К ним относятся:
- Обезболивающие. Ряд лекарств может быть полезен для снятия боли.К ним относятся стандартные опиоидные и неопиоидные анальгетики, стабилизирующие мембраны агенты и противосудорожные препараты, а также самый последний из выпущенных агентов — Прегабалин. В некоторых ситуациях могут быть уместны специальные медицинские процедуры, такие как инфузия кетамина.
- Инъекции в нервную оболочку. Местный анестетик можно ввести через кожу шеи под контролем компьютерной томографии вокруг сдавленного нерва. Это также известно как «фораминальный блок». Пациенты часто получают значительную пользу от этой процедуры, а хирургическое вмешательство иногда можно отложить или даже избежать.К сожалению, польза от этой процедуры обычно носит временный характер и обычно проходит через несколько дней, недель, а иногда и месяцев. Эта процедура также является отличным диагностическим инструментом, особенно когда МРТ показывает, что несколько нервов сдавлены, и ваш нейрохирург хотел бы точно знать, какой нерв вызывает ваши симптомы.
- Физиотерапия. Сюда входят физиотерапия, остеопатия, гидротерапия и массаж.
- Модификация деятельности. Иногда простое изменение рабочего места и занятий во время отдыха, чтобы избежать подъема тяжестей и повторяющихся движений шеи или рук, позволяет ускорить процесс заживления.
- Другие хирургические доступы. К ним относятся фораминотомия, передняя декомпрессия и спондилодез шейки матки (ACDF) и замена искусственного диска. Вам следует обсудить эти альтернативы вместе с их потенциальными рисками и преимуществами со своим нейрохирургом.
Каковы цели (потенциальные преимущества) операции?
Цели хирургии шейного отдела позвоночника включают облегчение боли, онемения, покалывания и слабости; восстановление функции нервов; и предотвращение аномальных движений в позвоночнике.
Таким образом, обоснование, цели и потенциальные преимущества цервикальной ламинэктомии могут включать:
- Снятие нервной компрессии (давления на спинной мозг и нервы)
- Облегчение боли
- Снижение приема лекарств
- Предотвращение порчи
- Стабилизация позвоночника и защита спинного мозга и нервов от повреждений
Как правило, симптом, который наиболее достоверно улучшается после операции, — это боль в руке.Боль в шее и головные боли могут уменьшаться, а могут и не уменьшаться (очень иногда они могут ухудшаться). Следующим симптомом, требующим улучшения, обычно является слабость. Однако ваша сила может не полностью вернуться к норме. Увеличение силы обычно происходит в течение недель и месяцев. Онемение или булавки и иглы могут или не могут улучшиться после операции, из-за того, что нервные волокна, передающие ощущение, тоньше и более уязвимы к давлению (их легче повредить навсегда, чем другие нервные волокна).Для улучшения онемения может потребоваться до 12 месяцев. Ваше равновесие и способность ходить могут улучшиться, а могут и не улучшиться, в зависимости от того, поврежден ли уже спинной мозг в результате давления.
Шанс получить значительную пользу от операции зависит от множества факторов. Ваш нейрохирург сообщит вам о вероятности успеха в вашем конкретном случае.
Каковы возможные результаты, если лечение не будет проведено?
Если ваше состояние не лечится должным образом (а иногда даже если это так), возможные результаты могут включать:
- Продолжающаяся боль
- Паралич / слабость / онемение
- Функциональные нарушения (неуклюжесть, нарушение мелкой моторики и координации)
- Проблемы с ходьбой и равновесием
Каковы особые риски ламинэктомии шейки матки?
Как правило, операция достаточно безопасна, и серьезные осложнения возникают редко.Вероятность незначительного осложнения составляет около 3–4%, а риск серьезного осложнения — 1–2%. Более 90% пациентов должны пройти операцию без осложнений.
Конкретные риски включают (но не ограничиваются):
- Отсутствие улучшения симптомов или предотвращения ухудшения состояния
- Ухудшение боли / слабости / онемения
- Инфекция
- Сгусток крови в ране, требующий срочного хирургического вмешательства для снятия давления
- Утечка спинномозговой жидкости (ЦСЖ)
- Операция на неправильном уровне (это редко, поскольку во время операции используются рентгеновские лучи для подтверждения уровня)
- Переливание крови
- Отказ, смещение или неправильное положение имплантата (когда также выполняется слияние)
- Рецидивирующий пролапс диска или сдавление нерва
- Повреждение нервов (слабость, онемение, боль) встречается менее чем в 1% случаев
- Квадриплегия (парализованные руки и ноги)
- Недержание мочи (потеря контроля над кишечником / мочевым пузырем)
- Импотенция (потеря эрекции)
- Хроническая боль
- Нестабильность или переднее коллапс шеи (кифоз) (может потребоваться дополнительное хирургическое вмешательство)
- Инсульт (потеря движения, речи и т. Д.)
Каковы риски анестезии и общие риски хирургического вмешательства?
Использование общей анестезии, как правило, довольно безопасно, и риск серьезной катастрофы чрезвычайно низок.
Все виды хирургических вмешательств сопряжены с определенными рисками, многие из которых включены в список ниже:
- Значительное рубцевание («келоид»)
- Повреждение раны
- Лекарственная аллергия
- DVT («синдром эконом-класса»)
- Тромбоэмболия легочной артерии (тромб в легких)
- Инфекции грудной клетки и мочевыводящих путей
- Давление на нервы рук и ног
- Травмы глаз или зубов
- Инфаркт миокарда («сердечный приступ»)
- Ход
- Утрата жизни
- Другие редкие осложнения
- Каковы последствия операции?
Большинство пациентов поступают в день операции; однако некоторые пациенты поступают накануне.Пациенты, поступившие за день до операции, включают тех, кто: проживает в регионах страны, между штатами или за границей; имеете сложные медицинские условия или принимаете варфарин; требуют дополнительных обследований перед операцией; первые в рабочем списке на день. Перед госпитализацией вам будут даны инструкции о том, когда следует прекратить есть и пить.
После операции вы будете находиться в больнице от 1 до 3 дней. Вам будут даны инструкции о любых физических ограничениях, которые будут применяться после операции, и они кратко описаны ниже в этом разделе.
Рентген вашей шеи будет сделан во время операции, чтобы убедиться, что оперируется правильный уровень позвоночника. Очень важно, чтобы вы сообщили нам, если вы беременны или думаете, что можете забеременеть, поскольку рентгеновские лучи могут быть вредными для будущего ребенка.
Существует значительная разница между пациентами с точки зрения исхода операции, а также времени, необходимого для восстановления. Вам будут даны инструкции о физических ограничениях, а также о вашем возвращении к работе и возобновлении развлекательных мероприятий.Вы не должны водить автомобиль или работать с тяжелой техникой до тех пор, пока это не даст вам нейрохирург.
Вы не должны подписывать или свидетельствовать юридические документы до тех пор, пока их не рассмотрит ваш терапевт после операции, так как анестетик иногда может временно сбить вас с толку.
Сращение шейного отдела позвоночника приводит к некоторой потере подвижности шеи, в основном из-за сгибания шеи вперед и назад. Однако в некоторых случаях избежать слияния невозможно.
Что нужно сказать врачу перед операцией?
Важно, чтобы вы сообщили своему хирургу, если вы:
- Имеете проблемы со свертыванием крови или кровотечением
- Были когда-либо сгустки крови в ногах (ТГВ или тромбоз глубоких вен) или легких (легочная эмболия)
- Принимаете аспирин, варфарин или что-нибудь еще (даже некоторые травяные добавки), которые могут разжижать вашу кровь
- У вас высокое кровяное давление
- Есть аллергия
- Есть другие проблемы со здоровьем
Что мне нужно сделать перед операцией?
Перед операцией вам необходимо бросить курить, и вы не должны курить в течение как минимум 12 месяцев после операции (желательно, чтобы вы бросили курить навсегда).Курение приводит к худшим результатам после операции.
Если у вас достаточно избыточный вес, перед операцией рекомендуется принять участие в разумной программе похудания. Пожалуйста, обсудите это со своим терапевтом и нейрохирургом.
Чтобы предотвратить нежелательное кровотечение во время или после операции, крайне важно прекратить прием аспирина и любых других антиагрегантных (разжижающих кровь) лекарств или веществ, включая лечебные травы, по крайней мере, за 2 недели до операции.
Если вы обычно принимаете варфарин, вас обычно госпитализируют за 3 или 4 дня до операции.В это время прием варфарина будет прекращен (для прекращения действия требуется несколько дней), и вам могут быть назначены агенты против свертывания крови более короткого действия в течение нескольких дней. Затем их можно прекратить за день или около того до операции.
В идеале вы должны принимать таблетку цинка в день, начиная за месяц до операции и продолжая в течение 3 месяцев после нее. Это должно помочь заживлению ран.
Потребуется ли мне дальнейшее расследование?
Большинству пациентов сделали рентген шеи, а также компьютерную томографию и МРТ.Иногда выполняется «динамическая» рентгенография шейного отдела позвоночника, при которой делается рентгеновский снимок сгибания шеи вперед и назад; это необходимо для определения наличия и места любой нестабильности.
У некоторых пациентов имеется неуверенность в диагнозе или в том, какой именно диск или диски на шее ответственны за их симптомы: у таких пациентов исследования нервной проводимости и / или блокада нерва могут пролить свет на диагностические вопросы.
Если вы не проходили МРТ более 12 месяцев до операции или если ваши симптомы значительно изменились с момента последней МРТ, то это исследование необходимо будет повторить, чтобы убедиться, что во время операции не будет никаких сюрпризов. !
Кто проведет операцию? Кто еще будет задействован?
Операцию выполнит ваш хирург, специализирующийся на точной нейрохирургии.Будет присутствовать ассистент хирурга, а опытный анестезиолог-консультант будет отвечать за вашу общую анестезию.
Как выполняется ламинэктомия шейки матки?
Вам будет введен общий наркоз, чтобы усыпить. Будет вставлена дыхательная трубка («эндотрахеальная трубка») и введены внутривенные антибиотики и стероиды (для предотвращения инфекции и послеоперационной тошноты). Устройства для сжатия икры будут использоваться на протяжении всей операции, чтобы свести к минимуму риск образования тромбов в ногах.
Ваша кожа будет очищена антисептическим раствором и введено немного местного анестетика.
Кожный разрез находится на расстоянии 5-7 см от задней части шеи. Он вертикальный и по средней линии. Мышцы задней части шеи аккуратно отделяются от костей позвоночника, а костный покров над спинным мозгом осторожно удаляется с помощью небольших сверл и других тонких инструментов. Также удаляются любые мягкие ткани, вызывающие сдавливание.
Спинной мозг подвергается декомпрессии после удаления костей и других тканей.Каждый нервный корешок (при необходимости) идентифицируется и тщательно декомпрессируется (это называется «ризолизом»).
В некоторых случаях инструменты (стержни и винты) также будут использоваться для увеличения устойчивости позвоночника. Это называется латеральным сращением масс и обычно не требует извлечения кости из бедра (в этом случае можно использовать кость, удаленную из задней части позвоночника).
Выполняется еще один рентгеновский снимок, чтобы подтвердить удовлетворительное расположение кейджа, пластины и винта, а также выравнивание шейного отдела позвоночника.
Рана ушита швами и скобами. В некоторых случаях раневой дренаж можно использовать в течение 24-48 часов после операции.
Что происходит сразу после операции?
После операции обычно возникает небольшая боль, особенно в месте разреза. Для облегчения боли обычно назначают обезболивающие.
Большинство пациентов встают и начинают двигаться в течение нескольких часов после операции. Фактически, это рекомендуется для поддержания нормального кровообращения и предотвращения образования тромбов в ногах.Вы сможете пить через 4 часа и сможете съесть небольшое количество позже в течение дня.
Вам могут сделать рентген или компьютерную томографию примерно через день после операции, и вас могут выписать домой, когда вам будет удобно.
Что происходит после выписки?
Вы должны быть готовы к выписке из больницы через 2–4 дня после операции. Ваш терапевт должен осмотреть ваши раны через 4 дня после выписки. Скрепки необходимо удалить примерно через 10 дней после операции, и это может сделать ваш терапевт или дипломированная медсестра в области прецизионной нейрохирургии.
Вам нужно будет расслабляться в течение 6 недель, но вы должны ходить не менее часа каждый день.
Имейте в виду, что время, необходимое для возвращения к нормальной деятельности, у каждого пациента разное. Дискомфорт должен уменьшаться с каждым днем. Повышение энергии и активности — признаки того, что ваше послеоперационное выздоровление идет хорошо. Сохранение позитивного настроя, здоровая и хорошо сбалансированная диета и достаточный отдых — отличные способы ускорить ваше выздоровление.
Признаки инфекции, такие как опухоль, покраснение или выделения из разреза, а также лихорадка, должны быть немедленно доведены до сведения хирурга.
Твердый шейный ортез («осиновый воротник») иногда используется после операции (если у вас был спондилодез). Обычно его носят в течение 6 недель.
Через 6-8 недель вас осмотрит нейрохирург. До этого момента вы не должны поднимать предметы весом более 2–3 кг и не должны совершать повторяющиеся движения шеи или рук.
Вам следует продолжать носить чулки TED в течение нескольких недель после операции.
Подробные инструкции по выписке следующие:
Диета:
Соблюдайте нормальную здоровую диету с высоким содержанием клетчатки, чтобы избежать запоров
Лекарства:
Вам могут назначить обезболивающие, миорелаксанты и смягчители стула.Имейте в виду, что анальгетики могут вызвать запор. Пожалуйста, принимайте только предписанное вам обезболивающее.
Активность:
Надбавки
- Частые короткие прогулки (не менее 1-2 часов в день) или по указанию нейрохирурга.
- Путешествие на автомобиле разрешено на короткие расстояния. Если вы совершаете более длительные поездки, разбейте их на 30-40-минутные отрезки, выйдя из машины, чтобы совершить короткую прогулку.
- Подъем и спуск по лестнице.
Ограничения
- Отсутствие быстрого или чрезмерного скручивания или вращения шеи.
- Не поднимайте ничего тяжелее 2 кг. Только легкая работа по дому — запрещается вешать белье на веревке, носить корзины с одеждой, пылесосить и косить.
- Запрещено водить машину, пока вы не перестанете носить ошейник или пока нейрохирург не посоветует вам вести машину.
- Запрещается заниматься спортом или заниматься спортом, пока хирург не разрешит вам начать занятия.
Шейный воротник:
Вам могут прописать шейный воротник, используйте воротник в соответствии с предписаниями вашего хирурга.Вы можете снять его для принятия душа по усмотрению хирурга. Пожалуйста, держите голову по центру, не поворачивайте и не двигайте головой вверх и вниз, когда воротник снят.
Курение:
Курение ухудшает заживление и сращение ран. Отказ от курения, вероятно, улучшит результаты.
Уход за раной:
- Попросите вашего терапевта осмотреть вашу рану через 4 дня после выписки из больницы. Потребуется наложить новую водонепроницаемую повязку. Его нужно оставить еще на 3-4 дня, а затем заменить.
- Скобы удалены через 10 дней после операции.
- После операции держите рану сухой в течение 3 недель.
- Примите душ, если повязка цела. Если рана станет влажной, ее нужно будет высушить и наложить новую повязку.
- Высушивая рану, аккуратно промокните ее (не трите!)
- Сообщите о любом покраснении, выделениях, постоянных выделениях или прозрачных выделениях из раны своему терапевту или в отдел точной нейрохирургии.
- Избегайте плавания, спа или ванн, пока ваша рана полностью не заживет или пока ваш нейрохирург не скажет, что это можно сделать.
- Продолжайте принимать таблетки цинка ежедневно в течение 3 месяцев после операции (это помогает заживлению ран.
- Вы должны осторожно втирать крем с витамином Е в рану, начиная с 3 недель после операции и продолжая в течение 6-12 месяцев (это может уменьшить рубцевание).
О чем мне нужно рассказать хирургу после операции?
Вы должны уведомить своего нейрохирурга, а также обратиться к врачу общей практики, если после выписки из больницы у вас возникнет одно из следующих событий:
- Усиливающаяся боль, слабость или онемение в руке или ноге
- Усиливающаяся боль в шее
- Проблемы с ходьбой или равновесием
- Лихорадка
- Отек, покраснение, повышение температуры или подозрение на инфицирование раны
- Утечка жидкости из раны
- Боль или припухлость в икроножных мышцах (т. Е.ниже колен)
- Боль в груди или одышка
- Любые другие проблемы
Каковы результаты операции?
В целом, 80-90% пациентов получат значительную пользу от операции, и это обычно сохраняется в долгосрочной перспективе.
Обычно симптом, который наиболее достоверно уменьшается после операции, — это боль в руке. Боль в шее и головные боли могут уменьшаться, а могут и не уменьшаться (очень иногда они могут ухудшаться). Следующим симптомом, требующим улучшения, обычно является слабость.Однако ваша сила может не полностью вернуться к норме. Увеличение силы обычно происходит в течение недель и месяцев. Онемение или булавки и иглы могут или не могут улучшиться после операции, из-за того, что нервные волокна, передающие ощущение, тоньше и более уязвимы к давлению (их легче повредить навсегда, чем другие нервные волокна). Для улучшения онемения может потребоваться до 12 месяцев.
Сколько стоит операция?
Частные пациенты, перенесшие операцию, как правило, несут некоторые личные расходы.
Мы сообщим о расценках на операцию, но это только приблизительная оценка. Окончательная сумма может варьироваться в зависимости от предпринятой процедуры, оперативных выводов, технических проблем и т.

 Не надо форсировать ресурсы тела, чтобы сделать то или иное упражнение;
Не надо форсировать ресурсы тела, чтобы сделать то или иное упражнение; Расслабление — это приятно! Если после занятий вы чувствуете усталость, вероятно, вы выбрали не совсем подходящую при остеохондрозе шейно-грудного отдела позвоночника гимнастику.
Расслабление — это приятно! Если после занятий вы чувствуете усталость, вероятно, вы выбрали не совсем подходящую при остеохондрозе шейно-грудного отдела позвоночника гимнастику.
